Межпозвоночная грыжа: симптомы, лечение
Межпозвоночная грыжа – это смещение деформированного межпозвоночного диска, которое происходит в результате повреждения целостности фиброзного кольца. Эта патология является самым серьезным осложнением остеохондроза дегенеративно-дистрофического характера. Она приводит к появлению сильных болей в спине и значительному нарушению трудоспособности.
Классификация межпозвоночных грыж
В зависимости от места локализации патологию разделяют на грыжи шейного, грудного или поясничного отдела.
Межпозвонковые грыжи, чаще всего, развиваются в пояснично-крестцовом отделе. Намного реже патология затрагивает шейный и еще реже – грудной отдел.
В зависимости от причины развития грыжи разделяют на:
- первичные – возникают вследствие травм или чрезмерной физической нагрузки;
- вторичные – вызываются дегенеративными изменениями дисков, разрушением и усыханием оболочек.
В зависимости от размера грыжи подразделяются на:
- маленькие – в шейном отделе до 2 мм, в поясничном до 4 мм;
- средние – до 4 мм или до 7 мм;
- большие – до 6 мм или до 9 мм;
- огромные – до 8 мм или до более 9 мм соответственно.
В зависимости от вида тканей, выступающих за пределы межпозвоночного диска, грыжа бывает:
- пульпозной – ядро проникает в околопозвоночное пространство через трещины фиброзного кольца;
- хрящевой – фрагменты межпозвоночного хряща утрачивают свою эластичность и выпячиваются в околопозвоночное пространство, сжимая окружающие ткани.
Иногда межпозвоночная грыжа выпадает не в позвоночный канал, а попадает в тело позвонка через гиалиновую пластину. Такие выпячивания называют грыжами Шморля. Обычно, они протекают бессимптомно, но при их большом количестве у человека могут появляться боли в спине.
Этиология
Основные причины межпозвоночной грыжи:
- запущенные формы остеохондроза;
- травмы позвоночного столба.
Обычно, межпозвоночные грыжи формируются вследствие дегенеративно-дистрофических изменений в тканях дисков на фоне остеохондроза. Возникновению заболевания способствуют разные факторы:
- интенсивные физические нагрузки;
- длительные нагрузки при нахождении в одной позе (стоя, сидя);
- поднятие тяжестей;
- резкие движения;
- лишний вес;
- сколиоз и другие нарушения осанки;
- аномалии развития позвоночного столба;
- ранее перенесенные травмы позвоночника;
- неправильное питание, приводящее к нарушению строения костной и хрящевой ткани.
Грыжи межпозвоночного диска чаще формируются у людей 30-50 лет.
Как правило, они обнаруживаются у мужчин, поскольку их профессии чаще связаны с физическими нагрузками. Намного реже грыжи диагностируются у детей и подростков. Но, в последнее время патология “помолодела” и выявляется чаще. В детском возрасте они провоцируются травмами шейного отдела во время родов или неправильным распределением нагрузки на спину.
При травмах позвоночника формирование грыж вызывается нарушением целостности тканей дисков.
При переломах и ушибах повреждаются окружающие ткани, смещаются позвонки, формируются сращения и рубцы.
При подвывихах происходит уменьшение размера межпозвонковых отверстий.
Патогенез
В формировании межпозвоночной грыжи выделяют четыре стадии:
- пролапс – диск смещается на 2-3 мм;
- протрузия – диск смещается на 4 мм и более, при этом ядро тоже смещается, но не выходит за пределы фиброзного кольца;
- экструзия – смещение ядра вызывает расслоение или формирование трещины в фиброзном кольце и из-за этого ядро выпячивается за пределы диска;
- секвестрация – фиброзное кольцо разрывается и пульпозное ядро полностью выходит за его пределы.
Выпячивание грыжи может происходить в любом направлении – слева, справа, сзади или спереди. Если грыжа возникает сбоку или спереди, то она не повреждает окружающие ткани. При возникновении грыжи сзади выпячивание давит на нервы и мягкие ткани.
Симптомы межпозвоночной грыжи
Признаки межпозвоночной грыжи определяются многими факторами: место расположения, размер и направление выпячивания. Главное проявление грыжи – болевой синдром. Боль появляется в той части спины, в которой находится выпячивание. Она усиливается при любой нагрузке и обычно уменьшается в положении лежа. В зоне локализации выпячивания мышцы напряжены и человек пытается ограничивать движения этой части спины.
При увеличении межпозвоночной грыжи напряжение в мышцах нарастает. Болевой синдром ощущается больным постоянно. Боль не проходит в положении лежа, возникает ограничение в движениях пораженного участка спины.
Особенные симптомы грыж межпозвоночного диска в поясничном отделе:
- боль отдает в ягодицы, распространяется по внешнему краю бедра до большого пальца стопы;
- больному тяжело стоять на пятках или на носках;
- ощущения покалываний, «ползания мурашек», жжения;
- онемение ног;
- нарушения при опорожнении кишечника и мочеиспускании.
При грыжах в шейном отделе появляются другие симптомы:
- боль отдает в голову и грудную клетку;
- головокружения (особенно при поворотах головы);
- пульсирующие боли в голове усиливаются при движении и не устраняются приемом обезболивающих препаратов;
- нарушения чувствительности в руках;
- перепады АД;
- искривление шеи (иногда).
Межпозвоночная грыжа в грудном отделе вызывает:
- боли в груди и лопатках, усиливающиеся при наклонах, при глубоком вдохе или поднятии рук;
- жжение, покалывания и ощущения «ползания мурашек» в зоне лопаток и ниже;
- неприятные ощущения в животе;
- нарушения в работе щитовидной железы.
Проявления грыж возникают не внезапно. Они развиваются постепенно и дополняются новыми признаками по мере роста выпячивания.
Межпозвоночная грыжа, симптомы которой были обнаружены на ранних стадиях, лучше поддается лечению.
Особенности межпозвоночной грыжи при беременности
Наличие грыжи не является противопоказанием к беременности. Однако, она может сделать процесс вынашивания более болезненным и сложным. Поскольку, нагрузка на спину во время гестации существенно возрастает.
Изменяющийся гормональный фон сначала способствует формированию мышечных блоков из-за повышенной выработки прогестерона, а на поздних сроках вырабатывающийся релаксин расслабляет мышцы спины, чем в еще большей мере повышает нагрузку на межпозвоночные диски. Именно поэтому, врачи рекомендуют женщинам до планирования зачатия улучшить состояние позвоночника.
Беременность при межпозвоночной грыже может приводить к обострению медицинской проблемы. Минимизировать риск поможет умеренная физическая активность, регулярная гимнастика, правильное питание, отказ от долгого нахождения в одной позе, ношение бандажа, сон на ортопедическом матрасе и подушке, использование ортопедических стелек и обуви.
Беременность может не только способствовать обострению межпозвоночных грыж, но и становиться причиной их развития. Возникающие боли негативно отражаются на состоянии женщины. Она снижает свою активность, испытывает нервное напряжение. Эти проявления могут негативно отражаться и на состоянии плода.
При появлении симптомов грыжи межпозвоночных дисков беременной следует пройти курс лечения. Препараты и физиопроцедуры назначаются с учетом гестации.
При выборе метода родов врач-ортопед учитывает все особенности клинического случая, а акушер-гинеколог принимает окончательное решение.
Осложнения
Отсутствие правильного лечения приводит к следующим последствиям межпозвоночной грыжи:
- постоянные боли в спине;
- ущемление грыжи;
- ограничение подвижности позвоночника;
- тяжелые нарушения походки;
- мышечная слабость;
- недержание кала и мочи;
- паралич ног;
- вестибулярные расстройства при синдроме позвоночной артерии (шум в ушах, головокружения, обмороки).
Первая помощь при ущемлении межпозвоночной грыжи
При ущемлении у больного возникает резкая и сильная боль. В некоторых случаях это осложнение может приводить к появлению парезов или паралича ног, нарушений функций органов таза.
При появлении признаков ущемления межпозвоночной грыжи следует:
- уложить больного на спину на ровную поверхность;
- успокоить пострадавшего и попросить его соблюдать полный покой;
- дать принять обезболивающий препарат;
- вызвать бригаду экстренной помощи.
Больного с подозрением на ущемление грыжи максимально бережно транспортируют в стационар и выполняют МРТ для подтверждения диагноза. При необходимости пациента готовят к проведению операции.
Диагностика межпозвоночной грыжи
Заподозрить возникновение межпозвоночной грыжи врач может по жалобам пациента, истории его болезни и после проведения некоторых тестов.
Для точного диагноза и уточнения всех особенностей грыжи обязательно проводится ряд инструментальных исследований:
- МРТ;
- мультиспиральная КТ;
- миелография.
Для исключения влияния на позвоночник других патологий больному могут назначаться лабораторные исследования.
Как диагностировать межпозвоночную грыжу определяет врач-вертебролог, учитывающий все особенности клинического случая.
Лечение
Тактика лечения этой патологии определяется размерами, местом локализации и характером течения грыжи. На начальных стадиях могут использоваться консервативные методы.
Лечение проводится амбулаторно или стационаре.
Объем физической активности пациента и нагрузок определяется врачом. Полностью исключается подъем тяжестей и осевая нагрузка, ношение сумок на одном плече. Бег может разрешаться только в медленном темпе.
Для лечения межпозвоночной грыжи без операции применяются:
- медикаментозная терапия – пациенту назначаются нестероидные противовоспалительные препараты, глюкокортикоиды, миорелаксанты, хондропротекторы, витамины группы В (в форме инъекций и таблеток), адаптогены, спазмолитики и метаболические средства;
- физиотерапевтические процедуры – электрофорез с лекарственными препаратами, магнитотерапия, фонофорез, массаж, мануальная терапия, лечебная физкультура, лазеротерапия, акупунктура, гирудотерапия.
Особенно важна при лечении грыж лечебная физкультура. Комплекс упражнений должен составляться врачом индивидуально. Занятия проводятся ежедневно.
Для купирования болей в спине и уменьшения воспалительного процесса могут проводится паравертебральные и эпидуральные блокады. Для их выполнения применяются препараты на основе глюкокортикоидов.
Лечение межпозвоночной грыжи без операции, которое не дает результатов, считается неэффективным. В таких случаях врач рассматривает варианты устранения грыжи при помощи хирургических методов.
Операции
Хирургическое удаление межпозвоночных грыж показано в следующих случаях:
- неэффективность консервативной терапии;
- выпячивание с секвестрацией более чем на 7 мм;
- нарушения при опорожнении кишечника или мочевого пузыря, потенции.
Благодаря внедрению в практику хирургического микроскопа, стало возможно проведение минимально травматичных операций по удалению межпозвоночных грыж:
- микродискэктомия;
- трансфасеточное удаление со стабилизацией PEEK-стержнями среднего и заднего опорного столба;
- передне-боковая, передняя шейная или задняя эндоскопическая дискэктомия.
После некоторых операций больному необходимо проведение восстановительного курса лечения. Расширение двигательной активности и нагрузок выполняется реабилитологом.
Контроль излеченности
Консервативное лечение, не дающее результатов по улучшению качеств жизни пациента на протяжении 1-1,5 месяцев, считается неэффективным. После проведения операции контроль излеченности грыж устанавливается проведением МРТ. В большинстве случаев современные хирургические методы дают отличные результаты.
Профилактика межпозвоночной грыжи
Для предупреждения развития грыж следует:
- вести активный образ жизни;
- ежедневно выполнять зарядку для укрепления мышц спины;
- не допускать набора лишних килограммов;
- включать в рацион достаточное количество продуктов, содержащих много кальция и белков;
- периодически принимать витаминно-минеральные комплексы;
- принимать БАДы с хондропротекторами при наличии остеохондроза, травм или артроза;
- своевременно проводить лечение любых патологий позвоночного столба;
- следить за осанкой;
- равномерно распределять нагрузку на спину.
Какой врач лечит межпозвоночные грыжи?
Операторы нашего колл-центра помогут вам узнать какой врач лечит межпозвоночные грыжи в клинике МЕДИКОМ в подразделениях на Оболони и Печерске. Лечение межпозвоночных грыж в Киеве будет эффективным, если вы обратитесь к профессионалам. Также, в нашей клинике можно получить консультацию невролога. При необходимости хирургического лечения будет проведена консультация хирурга. Обращайтесь к нам и живите без болей в спине!
Микоплазмоз у женщин
Микоплазмоз у женщин – урогенитальная инфекция, вызываемая Mycoplasma genitalium/hominis и протекающая у женщин в форме уретрита, вагинита, цервицита, эндометрита, сальпингита, аднексита. Может иметь латентное течение либо сопровождаться зудом половых органов, жжением при мочеиспускании, прозрачными необильными белями, болями внизу живота и в пояснице, межменструальными кровотечениями, привычным выкидышем, бесплодием. Решающее значение в диагностике микоплазмоза у женщин принадлежит лабораторным исследованиям: культуральному, ПЦР, ИФА, РИФ. В лечении микоплазмоза применяются антибиотики (тетрациклины, фторхинолоны, макролиды), местная терапия (свечи, спринцевания), иммуномодуляторы.

- Причины микоплазмоза у женщин
- Симптомы микоплазмоза у женщин
- Диагностика микоплазмоза у женщин
- Лечение и профилактика микоплазмоза у женщин
- Цены на лечение
Общие сведения
Микоплазмоз у женщин – группа инфекций мочеполового тракта, возбудителями которых выступают микоплазма гениталиум и микоплазма хоминис. По данным различных исследователей, носителями M. hominis являются от 10 до 50% населения. При этом микоплазмы обнаруживаются у 25% женщин, страдающих привычным невынашиванием беременности, и 51% женщин, родивших детей с пороками внутриутробного развития. Наибольшая частота заболеваемости микоплазмозом наблюдается среди сексуально активных женщин фертильного возраста. На сегодняшний день в структуре ИППП уреаплазмоз и микоплазмоз преобладают над классическими венерическими заболеваниями (гонореей, сифилисом). Тенденция к росту распространенности микоплазменной инфекции в популяции и потенциальная угроза репродуктивному здоровью делают данную проблему актуальной для ряда дисциплин: гинекологии, урологии, венерологии.

Причины микоплазмоза у женщин
Инициаторами миколазменной инфекции выступают мельчайшие микроорганизмы, занимающие промежуточную ступень между вирусами и бактериями. С вирусами их сближают малые размеры (150-450 нм), из-за чего их невозможно увидеть в световой микроскоп, отсутствие ядра и собственной клеточной стенки, паразитирование на клетках хозяина. Сходство с бактериями заключается в способности микоплазмы расти в бесклеточной среде. Из всего многообразия представителей семейства Mycoplasmataceal (а их известно около 200) человеческий организм населяют 16 видов: из них шесть видов колонизируют мочеполовой тракт, остальные – ротовую полость и глотку. Патогенными для человека являются следующие виды:
- M. рneumoniae (вызывает ОРЗ, атипичную пневмонию)
- M. hominis (участвует в развитии бактериального вагиноза, микоплазмоза)
- M. genitalium (вызывает урогенитальный микоплазмоз у женщин и мужчин)
- M. incognitos (вызывает малоизученную генерализованную инфекцию)
- М.fermentans и М. рenetrans (ассоциированы с ВИЧ-инфекцией)
- Ureaplasma urealyticum/parvum (вызывает уреаплазмоз)
Ведущий путь передачи микоплазменной инфекцией – половой (незащищенные генитальные, орально-генитальные контакты). Коинфекциями микоплазмоза у женщин часто выступают другие урогенитальные заболевания – кандидоз, хламидиоз, генитальный герпес, трихомониаз, гонорея. Меньшее значение имеет контактно-бытовое заражение, которое может реализоваться через использование общего постельного белья, полотенец и мочалок, сиденья унитазов (в т. ч. в общественных туалетах), нестерильные гинекологические и урологические инструменты. Возможность неполового внутрисемейного заражения микоплазмозом подтверждает тот факт, что у 8-17% школьниц, не живущих половой жизнью, выявляется M. hominis. Вертикальный путь приводит к внутриутробному инфицированию плода. Кроме этого, передача инфекции возможна в процессе родов: на половых органах 57% новорожденных девочек, рожденных от женщин с подтвержденным микоплазмозом, выявляется M. hominis.
Микоплазмы могут жить на слизистых оболочках гениталий, не вызывая заболевания – такие формы расцениваются как микоплазмоносительство. Женщины являются бессимптомными носителями микоплазм чаще, чем мужчины. Факторами, увеличивающими патогенность микроорганизмов и вероятность возникновения микоплазмоза у женщин, могут выступать инфицированность другими бактериями и вирусами, иммунодефицит, бактериальный вагиноз (изменение рН влагалища, уменьшение количества лакто- и бифидумбактерий, преобладание других условно-патогенных и патогенных видов), беременность, переохлаждение.
Симптомы микоплазмоза у женщин
Примерно в 10% случаев микоплазмоз у женщин имеет латентное или субклиническое течение. Активизация инфекции обычно происходит под воздействием различных стресс-факторов. Однако даже скрытая инфекция представляет потенциальную угрозу: при неблагоприятных условиях она может инициировать тяжелые септические процессы (перитонит, послеабортный и послеродовой сепсис), а внутриутробное инфицирование плода увеличивает риск перинатальной смертности.
Инкубационный период длится от 5 суток до 2-х месяцев, но чаще составляет около двух недель. Микоплазмоз у женщин может протекать в форме вульвовагинита, цервицита, эндометрита, сальпингита, оофорита, аднексита, уретрита, цистита, пиелонефрита. Заболевание не имеет четко выраженных специфических признаков, симптомы урогенитальной микоплазменной инфекции зависят от ее клинической формы.
Микоплазменный вагинит или цервицит сопровождают необильные прозрачные выделения из влагалища, ощущение зуда, жжение при мочеиспускании, боль при половых контактах (диспареуния). При воспалении матки и придатков пациентку беспокоят тянущие боли внизу живота и в пояснице. Симптомами цистита и пиелонефрита служат повышение температуры тела до 38,5°С, болезненное мочеиспускание, рези в животе, боли в пояснице. Микоплазменный эндометрит также проявляется нарушениями менструального цикла и межменструальными кровотечениями. Частыми осложнениями этой формы инфекции становится бесплодие у женщин.
Большую опасность микоплазмоз представляет для беременных женщин. Инфекция может провоцировать самопроизвольные выкидыши, гестоз, фетоплацентарную недостаточность, хориоамнионит, многоводие, раннее излитие околоплодных вод, преждевременные роды. Недоношенная беременность у женщин, инфицированных микоплазмами, наблюдается в 1,5 раза чаще, чем у клинически здоровых беременных. Внутриутробный микоплазмоз у детей может протекать в форме генерализованной патологии с полисистемным поражением, микоплазменной пневмонии, менингита. Среди инфицированных детей выше процент врожденных пороков и случаев мертворождения.
Диагностика микоплазмоза у женщин
Диагностировать микоплазмоз у женщин только лишь на основе клинических признаков, анамнеза, данных осмотра на кресле, мазка на флору не представляется возможным. Достоверно подтвердить наличие инфекции можно только с помощью комплекса лабораторных исследований.
Наиболее информативный и быстрый метод – молекулярно-генетическая диагностика (ПЦР выявление микоплазмы), точность которой составляет 90-95%. Материалом для анализа могут служить соскобы эпителия урогенитального тракта или кровь. Бактериологический посев на микоплазмоз позволяет обнаружить лишь M. hominis, отличается сложностью и более длительными сроками готовности результата (до 1 недели), но вместе с тем позволяет получить антибиотикограмму. Для микробиологического анализа используется отделяемое уретры, сводов влагалища, канала шейки матки. Диагностически значимым считается тир более 104 КОЕ/мл. Определение микоплазмы методами ИФА и РИФ хоть и достаточно распространено, но отличается меньшей точностью (50-70%).
Вспомогательное значение в диагностике микоплазмоза у женщин имеют ультразвуковые методы: УЗИ ОМТ, УЗИ почек и мочевого пузыря, поскольку помогают выявить степень вовлеченности в инфекционный процесс органов мочеполовой системы. Обследование на микоплазмоз в обязательном порядке должны проходить женщины, планирующие беременность (в т. ч. с помощью ЭКО), страдающие хроническими ВЗОМТ и бесплодием, имеющие отягощенный акушерский анамнез.
Лечение и профилактика микоплазмоза у женщин
Вопрос о лечении бессимптомного носительства M. hominis остается дискутабельным. На современном этапе все больше исследователей и клиницистов придерживается мнения, что микоплазма хоминис является компонентом нормальной микрофлоры женщины и в обычных условиях в здоровом организме не вызывает патологических проявлений. Чаще всего данный вид микоплазмы ассоциируется с бактериальным вагинозом, поэтому лечение должно быть направлено на коррекцию микробиома влагалища, а не элиминацию микоплазмы.
Целенаправленное лечение микоплазмоза у женщин обосновано в случае обнаружения M. genitalium и наличия признаков урогенитального воспаления, выявления микоплазм у женщин, планирующих беременность или имеющих неблагоприятный акушерский анамнез в прошлом, страдающих бесплодием. Также рекомендуется пройти лечебный курс перед предстоящими гинекологическими операциями или малоинвазивными внутриматочными вмешательствами (абортом, установкой ВМС).
Этиотропное лечение микоплазмоза у женщин назначается с учетом максимальной чувствительности возбудителя. Чаще всего используются антибиотики тетрациклинового ряда (тетрациклин, доксициклин), макролиды, фторхинолоны, цефалоспорины, аминогликозиды и др. Иногда применяется введение противомикробных средств в рамках процедуры плазмафереза. Для местного лечения используются вагинальные кремы и таблетки, содержащие клиндамицин, метронидазол. Проводятся инстилляции мочеиспускательного канала, спринцевания антисептиками. Наряду с антибиотикотерапией, назначаются противогрибковые средства, иммуномодуляторы, поливитаминные комплексы, эубиотики. Проводится озонотерапия и магнитолазеротерапия.
Лечение микоплазмоза должна пройти не только женщина, но и ее половой партнер. Стандартный курс длится 10-15 дней. Через 2-3 недели после завершения курса повторяется культуральное исследование, через месяц – ПЦР диагностика, на основании которых делаются выводы о выздоровлении. Резистентность к лечению наблюдается примерно у 10% пациентов. Во время беременности лечение микоплазмоза проводится только в том случае, если инфекция представляет опасность для матери и ребенка.
Профилактика микоплазмоза среди женщин заключается в использовании барьерных методов контрацепции, регулярном прохождении гинекологических осмотров, своевременном выявлении и лечении урогенитальных инфекций.
Микоплазмоз – симптомы и лечение
Что такое микоплазмоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Т. А., гинеколога со стажем в 12 лет.

Определение болезни. Причины заболевания
Микоплазма (лат. Mycoplasma) — род микроорганизмов, включающий более сотни видов, как вредоносных, так и мирно сосуществующих с хозяином. Это одноклеточные микроорганизмы, не имеющие клеточной стенки. Паразитируют они внутриклеточно или на ряде клеток (сперматозоиды, эритроциты крови, фибробласты, макрофаги и пр.).
Встречаются микоплазмы у людей и животных. У человека обнаруживают по меньшей мере 14 видов микоплазм. И принципиально различают 2 вида микоплазм, обнаруживаемых при обследовании половых органов человека.
Выявленная в 1980 году Mycoplasma genitalium является так называемым абсолютным патогеном наряду с возбудителями гонореи, трихомоноза, хламидиоза. [1]
Mycoplasma genitalium является недооценённой причиной заболевания репродуктивной системы человека, стойкой, часто бессимптомной инфекцией. [2]
Mycoplasma hominis, описанную ещё в 1937 году, по современным представлениям относят к представителям нормальной флоры половых путей мужчин и женщин. И лишь в условиях иммунодефицита она способна к неконтролируемому размножению с формированием воспалительных заболеваний мочеполовых путей и их осложнений.
Симптомы микоплазмоза
Микоплазмоз часто протекает бессимптомно. [2] Около 20% инфицированных генитальными микоплазмами или носителей Mycoplasma hominis не предъявляют никаких специфических жалоб. Симптомные пациенты жалуются на периодически возникающий умеренный зуд и жжение в области половых органов, выделения из половых путей, нарушение мочеиспускания. Течение заболевания зачастую рецидивирующее, особенно при сочетании с другими патогенными или условно патогенными микроорганизмами (чаще анаэробами при бактериальном вагинозе или вирусами), при устойчивости к лечению.
Патогенез микоплазмоза
Вопреки представлениям о чисто генитальном пути передачи микоплазм, есть данные о возможности передачи микроорганизмов не только в генитальных, но и в оро-генитальных и ано-генитальных контактах, причем в гомосексуальных парах отмечено преобладание ректальной инфекции над уретральной. [4] Распространение микоплазм зачастую осуществляется восходяще (например, у женщин от шейки матки через полость матки, маточные трубы в брюшную полость). Плод, проходя по родовым путям матери, инфицированной микоплазмами, имеет высочайшие риски инфицирования. Возможность гематогенной (через кровь) и трансплантационной (при пересадке органов) передачи инфекции доказана во многих преимущественно зарубежных исследованиях. [6]
Классификация и стадии развития микоплазмоза
По типу течения выделяют:
- свежую урогенитальную микоплазменную инфекцию (в зависимости от активности воспаления и жалоб пациента: острую, подострую, вялотекущую);
- хроническую урогенитальную микоплазменную инфекцию (зачастую отсутствие явного воспаления и жалоб пациента при выявлении Mycoplasma genitalium или титра Mycoplasma hominis 10^3 и более);
- носительство микоплазм (обнаружение Mycoplasma genitalium или титра Mycoplasma hominis менее 10^3 при отсутствии каких-либо «подозрительных» для врача или пациента проявлений).
По локализации возможны:
- уретрит (воспаление мочеиспускательного канала) у мужчин и женщин;
- вагинит (воспаление влагалища);
- цервицит (воспаление шейки матки);
- эндометрит (воспаление внутренней выстилки матки);
- сальпингит (воспаление маточных труб);
- бартолинит (воспаление большой железы преддверия влагалища);
- баланит/баланопостит (воспаление головки полового члена);
- простатит (воспаление предстательной железы);
- орхит (воспаление яичка);
- эпидидимит (воспаление придатка яичка);
- пиелонефрит (воспаление почек);
- проктит (воспаление слизистой оболочки прямой кишки).
Осложнения микоплазмоза
Среди потенциальных осложнений течения генитальной микоплазменной инфекции выделяют:
- женское и мужское бесплодие;
- невынашивание плода;
- хронический эндометрит и ассоциированная с ним маточная форма бесплодия;
- первичная плацентарная и вторичная фетоплацентарная недостаточность, задержка роста плода;
- высокая перинатальная заболеваемость и смертность (патология плода или ребёнка, возникшая внутриутробно, в период родов или в новорожденности);
- аномалии развития плода;
- преждевременные роды и патологическое течение послеродового периода (кровотечения, инфекционные осложнения и прочее). [8]
Наблюдается высокая взаимосвязь между микоплазменной инфекцией и различными видами рака органов, потенциально поражаемых микоплазмами. [11]
Последнее время всё больше исследований, доказывающих взаимосвязь Mycoplasma hominis с формированием онкопроцессов репродуктивной сферы, в частности, рака предстательной железы, [7] гнойными воспалительными заболеваниями малого таза у женщин. [10]
Диагностика микоплазмоза
Обследованию на микоплазмы подлежат пациенты с воспалительным заболеванием таза, стойким уретритом или цервицитом, бесплодием, привычным невынашиванием беременности, перед планированием беременности или перед участием в программах вспомогательных репродуктивных технологий. [5]
При лабораторной диагностике исследуют материал из уретры (мочеиспускательного канала), шейки матки (цервикального канала), первую порцию свободно выпущенной мочи, секрет простаты, аспират из полости матки. Посев на микоплазмы с определением чувствительности к антибиотикам является оптимальным методом поиска Mycoplasma hominis. Поиск Mycoplasma genitalium осуществляется методом ПЦР. Обнаружение антител к Mycoplasma genitalium и Mycoplasma hominis в крови пациента считается недопустимым методом диагностики ассоциированных с микоплазмами заболеваний.
Обследование женщин проводится в первой половине менструального цикла, не ранее пятого дня с начала менструации.
Допускается и во второй половине цикла, не позднее, чем за пять дней до предполагаемого начала менструации.
Если имеются выраженные симптомы воспаления, диагностический материал собирается в день обращения.
Минимум трое суток до взятия материала рекомендуется воздержаться от спринцевания влагалища.
Не рекомендуется взятие биоматериала ранее 24-48 часов после полового контакта, интравагинального УЗИ и кольпоскопии.
Рекомендуется брать материал не ранее, чем через 14 дней после применения местных антибиотиков и антисептиков (свечи, кремы, гели), и не ранее, чем через 1 месяц после применения антибиотиков перорально.
Если для исследования берут соскоб из уретры, сбор материала проводят до или не ранее 2-3 часов после мочеиспускания. [13]
Перед взятием секрета предстательной железы рекомендуется половое воздержание в течение не менее двух дней. Взятие биологического материала должно проводиться строго до начала применения антибактериальных препаратов или не ранее, чем через 10-14 дней после их отмены (для местных антибиотиков), и не ранее, чем через один месяц после применения антибиотиков перорально. [13]
Эякулят пациент собирает в стерильный контейнер самостоятельно методом мастурбации. Сбор секрета простаты выполняется подготовленным медицинским персоналом после массажа предстательной железы.
Если исследовать планируется мочу, следует собирать первую утреннюю порцию мочи в количестве 20-30 мл в стерильный контейнер. Не рекомендуется сдавать анализ на фоне приёма антибиотиков. [13]
Лечение микоплазмоза
Mycoplasma genitalium является микробом, обнаружение которого в мазке из половых путей является абсолютно ненормальным, а вызванное им заболевание “урогенитальная микоплазменная инфекция” (ранее именовавшаяся генитальным микоплазмозом) подлежит обязательному лечению вне зависимости от жалоб пациентов.
Препаратами выбора считаются доксициклина моногидрат и джозамицин, [12] хотя в последнее время появляются исследования, показывающие плохие результаты лечения доксициклином и рекомендующие неоднократный прием азитромицина в качестве первичного лекарственного средства. [5] [3]
Во избежание хронизации инфекции, возникновения осложнений и резистентности микроба к антибиотикам, когда повторно обострившуюся инфекцию будет просто нечем лечить, целесообразно проходить курс лечения заболевания строго по рекомендации лечащего врача с адекватными дозировками препарата и длительностью курса лечения не менее 10 дней.
Обнаружение Mycoplasma hominis заставляет врача назначать антибактериальную терапию в случаях:
- клинических проявлений заболевания;
- выделения микроорганизмов у пациентов с бесплодием, потерями беременности или в рамках подготовки к беременности;
- выделения микоплазм при осложнённом течении беременности, если есть высокий риск инфицирования плода.
Антибиотики назначают с учётом чувствительности микоплазмы по результатам бакпосева с антибиотикограммой. Курс лечения — 7-14 дней. [12]
Одновременно с антибактериальными препаратами назначают противопротозойные средства (метронидазол) и противогрибковые средства, средства для восстановления микрофлоры кишечника и влагалища, нормализующие pH влагалищного секрета.
Эффективность лечения заболеваний, вызванных Mycoplasma genitalium, оценивают через 4 недели после окончания лечения методом ПЦР. При лечении заболеваний, вызванных Mycoplasma hominis, контроль количества микоплазм определяют методом бакпосева. [12]
Что немаловажно, обследованию и лечению подлежат партнёры заболевшего или нуждающегося в лечении человека.
Прогноз. Профилактика
При своевременном лечении прогноз благоприятный. Профилактика заключается в использовании презерватива при всех видах половых контактов, особенно с новым, необследованным половым партнёром. Для женщин немаловажно поддерживать здоровый баланс и кислотность влагалищной микрофлоры, нарушению которых способствуют неконтролируемое, излишнее и неправильное использование антибактериальных, противогрибковых, гормональных препаратов, нарушение личной гигиены половых органов, частые и чрезмерные влагалищные души, спринцевания, использование спермицидов, кишечные дисбактериозы, практики незащищённых ано-генитальных контактов и прочее.
Существование различных видов микоплазм, множество разнообразных мнений по поводу лечения микоплазменной инфекции, схем и предлагаемых методик лечения порой пугает и путает пациента, не давая ему легко, грамотно и научно обоснованно справиться с не самым сложным инфекционно-воспалительным заболеванием половой сферы.
Микоплазма у женщин — первые симптомы и лечение инфекции
Это один из видов микроорганизмов, отличающихся от других представителей небольшими размерами. В отличие от многих других представителей микрофлоры они не имеют в своём составе клеточную стенку, которая является одним из главных защитных механизмов.
Относятся они к грамотрицательным представителям. Патогенными свойствами у человека обладают три основных вида. При этом в гинекологической практике особого внимания заслуживает вид Genitalium, который проявляет тропность к мочеполовому тракту, как женщин, так и мужчин.
Благодаря особенностям в строении их нельзя отнести ни к вирусам, ни к бактериям. Свою жизнедеятельность он проявляет на слизистых оболочках различных органов.
Большую опасность они представляют из-за того, что проникают через любой биологический барьер. Это важно при планировании беременности женщине, имеющей в анамнезе микроплазменной инфекцию.
В окружающей среде они оказываются неустойчивыми, и даже при действии некоторых факторов способны погибнуть мгновенно. Лучшую устойчивость проявляют при низкой температуре окружающей среды. Для лучшего проникновения в организм они обладают факторами патогенности, такими как гемаглютинин и гемолизины.
- Что такое микоплазмоз?
- Пути заражения
- Причины возникновения у женщин
- Симптомы микоплазмоза у женщин
- Микоплазмоз при беременности
- Виды микоплазмы
- Диагностика
- Лечение микоплазмы
- Препараты
- Свечи
- Осложнения
- Профилактика
- Отзывы женщин о микоплазмозе
Что такое микоплазмоз?
 Это один из видов инфекционного процесса, для которого характерно поражение урогенитального тракта. Поражать она может одинаково как мужчин, так и женщин.
Это один из видов инфекционного процесса, для которого характерно поражение урогенитального тракта. Поражать она может одинаково как мужчин, так и женщин.
Чаще всего диагностируют микоплазмы у представительниц женского пола, в большей части это связано с особенностями строения органов данных систем.
Возбудитель легко подвергается лечению антибактериальными средствами после выявления его с помощью лабораторных методов.
Может приводить к развитию патологий различных органов и систем, большее число осложнений связано с протеканием беременности на фоне наличия микоплазмы в организме.
Пути заражения
Заражение микоплазмой происходит несколькими путями, среди них основными считают аэрозольное, контактное и вертикальное попадание возбудителя в организм.
Пути заражения:
 Самый основной путь передачи в настоящее время — это половой. Попадает микоплазма при контакте с больным человеком без средств защиты. Возможность заряжения будет зависеть сразу от нескольких факторов организма, одним из составляющих является состояние иммунитета, а также наличие воспалительных процессов в области урогенитального тракта и количество возбудителя.
Самый основной путь передачи в настоящее время — это половой. Попадает микоплазма при контакте с больным человеком без средств защиты. Возможность заряжения будет зависеть сразу от нескольких факторов организма, одним из составляющих является состояние иммунитета, а также наличие воспалительных процессов в области урогенитального тракта и количество возбудителя.- Оральный путь возможен при наличии орального секса в жизни человека. Восходящий путь происходит при проникновении микоплазмы через плаценту женщины, которая является ее носителем. При этом накопление возбудителя происходит в околоплодных водах. Риск заражения новорожденного в момент провождениях по родовым путям достаточно низкий.
- Гематогенное заражение возможно при контакте с кровью больного человека, а также при переливании плазмы донора.
- Транслокационный перенос возбудителя посредством перехода с одного органа на другой.
- Бытовой путь, это один из самых редко встречающихся случаев. Теоретически он может возникнуть при использовании чужих предметов личной гигиены, а также через необработанные медицинские инструменты.
Причины возникновения у женщин
Их достаточно много:
 Чаще всего заражение происходит при половом контакте без использования защитных средств с человеком, инфицированным данной патологией. Вид секса в данном случае не играет большого значения, так как возникает при оральном, вагинальном и анальных контактах. Это в большинстве случаев и связывает воспаление, вызванное микоплазмой в других органах.
Чаще всего заражение происходит при половом контакте без использования защитных средств с человеком, инфицированным данной патологией. Вид секса в данном случае не играет большого значения, так как возникает при оральном, вагинальном и анальных контактах. Это в большинстве случаев и связывает воспаление, вызванное микоплазмой в других органах.- Случай реинфицирования.
- Несоблюдение правил личной гигиены при поседении общественных мест, связанных с вероятностью распространения возбудителя его переноске и инфицирования. К ним относят бассейны, бани, сауны, рестораны, спортзалы. В таких заведениях должны тщательно соблюдаться меры профилактики и способы дезинфекции.
- Недостаточно тщательное лечение, а также использование препаратов, к которым выработана устойчивость микоплазмы.
Симптомы микоплазмоза у женщин
В большинстве случаев заболевание протекает бессимптомно, поэтому женщина может длительное время носить возбудителя в организме и не догадываться о патологии.
Не всегда появление признаков заболевания свидетельствует о недавнем заражении, в большинстве случаев происходит активация патологического процесса после воздействия неблагоприятных факторов на организм. Это могут быть заболевания, снижающие защитные свойства организма, аутоиммунные патологии, стрессовые воздействия или факторы окружающей среды.
Симптоматика:
 Чаще всего характеризуется развитием воспалительного процесса в области влагалища, шейки матки, а также ее слизистой оболочки. Такая серьёзная проблема как вялотекущий оофорит может приводить к формированию бесплодия или развитию спаечного процесса в яичниках.
Чаще всего характеризуется развитием воспалительного процесса в области влагалища, шейки матки, а также ее слизистой оболочки. Такая серьёзная проблема как вялотекущий оофорит может приводить к формированию бесплодия или развитию спаечного процесса в яичниках.- Со стороны половой системы микоплазма характеризуется появлением выделений имеющим прозрачный цвет, необильными и характеризующиеся зудом и жжением при мочеиспускании, а также болезненном половом контакте. Со стороны внутренних органов это ощущение тянущих болей в нижних отделах живота.
- При вовлечении в патологический процесс мочевой системы развивается цистит и пиелонефрит. У женщин почти всегда повышается температура тела, мочеиспускание становится болезненным с резями и дискомфортом в области поясницы.
- Бесплодие может быть связано как с воспалительным процессом, так нарушением менструаций.
- Во время беременности возрастает риск развития выкидыша, фетоплацентарной недостаточности, хориоамнионита, многоводия, а также преждевременных родов. Чаще всего, дети от матёрей инфицированных микоплазмами, рождаются недоношенными, у многих имеется экстрагенитальня патология.
Микоплазмоз при беременности
 В большинстве случаев женщинам выставляется диагноз микоплазмоз уже при наступлении беременности, когда происходит постановка на учёт.
В большинстве случаев женщинам выставляется диагноз микоплазмоз уже при наступлении беременности, когда происходит постановка на учёт.
Это связано чаще всего с тем, что лишь небольшое количество женщин обращаются к специалистам для осуществления предгравидарной подготовки.
В первую очередь микоплазма может препятствовать нормальному течению беременности, с ранних сроков у таких женщин существует угроза ее невынашивания.
Плацента в момент своего развития изменяется в строении, а также приобретает функциональные дефекты.
Виды микоплазмы
Есть несколько видов микроплазменной инфекции.
В первую очередь это несколько видов течения процесса:
 Острый процесс, который характеризуется яркой симптоматикой и выраженными признаками воспаления.
Острый процесс, который характеризуется яркой симптоматикой и выраженными признаками воспаления.- Подострое течение или хроническое. Симптомы будут выражены незначительно, женщина может не обращать на них внимания до момента развития осложнений или периода обострения.
- Скрытое течение. Диагноз микоплазмы устанавливают только с помощью лабораторных тестов.
Вид инфекции в зависимости от поражения анатомической области:
- Респираторное поражение. Распространение микоплазмы по органам дыхательной системы.
- Урогенитальное. Микоплазма в данном случае находится на половых органах, а также всех органах мочевыводящей системы.
Диагностика
Поскольку микоплазмоз очень часто протекает бессимптомно, то выявляется он в большинстве случаев после случайного исследования. Но в некоторых случаях врач может заподозрить наличие инфекционного процесса уже по анамнезу или наличию различных заболеваний, которые часто рецидивируют.
Особого внимания заслуживают женщины с бесплодием, а также случаями невынашивания и развитиями пороков у детей.
Диагностика:
 Для постановки диагноза необходим осмотр специалистом, а также уточнение состояние здоровья полового партнера. Гинеколог может оценить состояние слизистой оболочки влагалища, шейки матки, а также характер выделений и степень воспаления. Обязательным моментом является забор биологического материала для дальнейшего исследования.
Для постановки диагноза необходим осмотр специалистом, а также уточнение состояние здоровья полового партнера. Гинеколог может оценить состояние слизистой оболочки влагалища, шейки матки, а также характер выделений и степень воспаления. Обязательным моментом является забор биологического материала для дальнейшего исследования.- При необходимости может потребоваться консультация уролога или дермато-венеролога.
- Из лабораторных исследований может применяться сразу несколько. Один из них это бактериологический посев содержимого влагалища. В данном случае микоплазмы не обнаруживаются, но можно определить наличие сопутствующей инфекции или оценить характер микрофлоры.
- Полимеразной цепная реакция. Диагностический способ определения наличия и количества возбудителя, при необходимости происходит дополнительное размножение, чтобы произвести типирование штамма. Оценка производится на основании генетического материала, полученного от микроорганизмов.
- Серологические исследования оценивают реакцию иммунной системы, они уточняют характер воспалительного процесса, является он свежим, либо уже перенесенным.
- Инструментальных методов для выявления микоплазмоза не требуется.
Лечение микоплазмы
Препараты
Основу терапии микроплазменной инфекции составляют антибактериальные средства, подбирать их рекомендуется после определения чувствительности возбудителя к веществам.
Принимать их могут системно в качестве монотерапии, так и в комплексе с местными препаратами. Курс лечения также подбирается индивидуально.
Из самых распространённых антибиотиков, используемых при микоплазме следует выделить:
- Сумамед — это препарат эритромицинового ряда, который сочетает в себе сразу несколько эффектов. Действует преимущественно на грамположительные бактерии. Механизм действия основан на накоплении препарата в клетках, при этом Большая концентрация остаётся именно в тех частях, где клетки поражены возбудителем. Концентрация сумамеда в плазме оказывается более низкой, по сравнению с внутриклеточной. Именно за счёт данного свойства происходит борьба с внутриклеточными микроорганизмами. Курс лечения обычно не длительный, в среднем может составлять от 3 до 5 дней, это связано с тем, что препарат в течение нескольких дней остаётся в клетках и продолжает своё действие без поступления новых порций в кровь. Беременным женщинам разрешён к приёму только в случае, если польза превышает возможный риск.
- Азитромицин. Препарат с бактерицидным механизмом действия, который действует преимущественно на участок концентрации возбудителя. Обладает высокой эффективностью против заболеваний мочеполового тракта, именно поэтому его часто применяют против инфекций передающихся половым путём. Единственным недостатком средств группы эритромицинового ряда в том, что у большого количества бактерий выработалась выраженная устойчивость к ним. Курс терапии в среднем составляет неделю, преимуществом является однократное применение, т.е. Перерыв между приемами составляет 24 часа.
- Доксициклин. Подобным механизмом действия обладает и доксициклин, который назначается при микоплазме на две недели. Преимуществом его приема является разрешение к употреблению в период беременности. У него также есть форма раствора, которую вводят внутривенно.
- Юнидокс. Препарат, который применяется при различных заболеваниях, в том числе и передающихся половым путём. Свою эффективность он проявляет только при активном процессе, когда нарушается метаболизм клеточных мембран и их разрушение, а также уничтожение делящихся клеток. Своей эффективности не проявляет при носительстве, без активного проявления процесса. Форма Солютаб обеспечивает высокую биодоступность. Уже через два часа после употребления начинается проявление его действия.
- Вильпрафен, средство из группы макролидов, которые обладают высокой эффективностью в отношении микоплазм. Он обеспечивает нарушение процессов синтеза белка в бактерии. Уже через несколько дней после приема происходит накопление нужного количества средства. Но тем не менее курс составляет не меньше двух недель, для того чтобы уничтожишь возбудителя на всех стадиях развития.
- Амоксиклав, средство с комбинированным составом. Обладает высокой устойчивостью за счет наличия в составе клавулоновой кислоты, которая предохраняет пенициллин от разрушения бактериями. Имеет свойство накапливаться в тканях половых органов и просить через плаценту, поэтому в некоторых случаях он будет противопоказан к применению. Принимать рекомендуется в разные промежутки времени, в зависимости от выбранной дозировки.
- Тетрациклин. Препарат назначается только после определения чувствительности микоплазмы к нему. Имеет большое количество побочных эффектов и противопоказаний, в период беременности не рекомендуется назначать.
Микоплазма и уреаплазма
Микоплазмы — это такие микроорганизмы, которые занимают промежуточное звено между бактериями, вирусами и грибами. По свой форме такие бактериальные клетки напоминают мелкие шары или коротки нити, они лишены клеточной стенки и имеют небольшой размер, примерно 125-150 нм.
В большинстве случаев микоплазмы внедряются в клеточный эпителий мочеполовой и дыхательной системы человека, то есть паразитируют в клетках хозяина.
Виды микоплазм
Микоплазма относится к семейству Mycoplasmataceal. Данное семейство можно разделить на 2 вида.
К виду Mycoplasma относится свыше 100 видов микроорганизмов, но наиболее широко известны:
- Mycoplasma genitalium;
- Mycoplasma pneumonia;
- Mycoplasma hominis;
- Mycoplasma species.
Ureaplasma в свою очередь делится на 2 вида: ureaplasma parvum и ureaplasma urealiticum.
На сегодняшний день существует 6 видов микоплазм, которые наиболее часто вызывают различные заболевания: Mycoplasma pneumonia, Ureaplasma urealiticum, Mycoplasma genitalium, Mycoplasma species, Mycoplasma hominis и Mycoplasma incognita, которую выделили у больных СПИДом.
По сравнению со всеми другими видами микоплазм, Mycoplasma genitalium имеет наиболее выраженный патогенный потенциал.
У мужчин с гомосексуальными наклонностями Mycoplasma genitalium наблюдается намного чаще, примерно на 30%, по сравнению гетеросексуальными мужчинами, у которых микоплазма бывает только в 11% случаев.
Mycoplasma hominis менее патогенна, но встретить ее можно намного чаще при инфекционно воспалительных заболеваниях мочеполовой системы. Микроорганизм рода Mycoplasma hominis очень часто наблюдается при воспалительных заболеваниях у женщин, нежели у мужчин.
Mycoplasma pneumoniae является возбудителем атипичных форм пневмонии и служит причиной возникновения внутриутробных инфекций.
Как передается микоплазма
Данный микроорганизм занимает лидирующую позицию в отношении заболеваний урогенитальной системы, которые передаются половым путем. Заражение микоплазмой может происходить и непрямым путем, это касается женщин и девочек.
Инфекционный агент может быть занесен с помощью предметов домашнего обихода, например, через постельное белье, медицинский инструментарий в гинекологических и урологических кабинетах. Микроорганизмы могут проникать и в верхние отделы половых органов – в цервикальный канал, эндометрий, фаллопиевы трубы вместе с зараженной микоплазмой спермой.
Имеются сведения о внутриутробном инфицировании плода и заражении новорожденных во время прохождения сквозь инфицированные микоплазмой родовые пути матери.
Если говорить о микоплазмозе, то его можно встретить повсеместно. Довольно часто наблюдаются смешанные формы микоплазменных инфекций при гонококковых, трихомонадных и хламидийных заболеваниях мочеполовой системы, а также при острых и рецидивирующих воспалительных заболеваниях женских половых органов.
Симптомы микоплазмоза
 Существует бессимптомная форма заболевания (микоплазмозоносительство). В группу риска входят:
Существует бессимптомная форма заболевания (микоплазмозоносительство). В группу риска входят:
- Женщины фертильного возраста;
- Пациенты с воспалительными процессами генитальной области;
- Беременные женщины.
Клиническая картина микоплазмоза
Микоплазмоз характеризуется специфической локализацией, чаще всего наблюдается микоплазменный уретрит, цервицит, простатит, эндометрит, а также сальпингит. Микоплазменные мочеполовые инфекции могут протекать в острой, хронической и бессимптомной форме.
Если говорить о бессимптомном течении микоплазмоза, то цервициты, вульвовагиниты и уретриты очень часто имеют длительное течение с периодическими ремиссиями, например, негонококковый уретрит и воспалительные процессы в фаллопиевых трубах.
У пациентов, больных микоплазмозом, возникает специфическая симптоматика: зуд в области половых органов, необильные серозные выделения, которые отличаются переменным течением. Если говорить об остром урогенитальном микоплазмозе, то данная форма наблюдается крайне редко.
Микоплазма у мужчин
У мужской половины населения микоплазменные инфекции вызывают поражения предстательной железы, мочеиспускательного канала, придатков яичек, семенных пузырьков, а также почек и мочевыводящих путей. При подозрении на мужское бесплодие следует провести исследование (бактериальный посев) на предмет наличия микоплазм и уреаплазм.
Микоплазма у женщин
Именно женщины являются скрытыми носителями данного инфекционного агента. Под воздействием определенных факторов бессимптомное течение заболевание может перерасти в острую форму.
Существуют следующие факторы риска:
- Присоединение вторичной бактериальной, вирусной или грибковой инфекции;
- Изменения в гормональном фоне в связи с овуляцией или беременностью.
Принято различать микоплазменные поражение наружных и внутренних органов, к наружным относится уретрит и вульвовагинит, к внутренним — андексит, сальпинит, эндометрит и абсцесс яичников.
Если говорить о микоплазменном эндометрите, то данное заболевание протекает по той же схеме, как и эндометриты, вызванные иными инфекционными агентами. Основные проявления такого эндометрита заключаются в нарушениях менструального цикла и ановуляторных кровотечениях. Под осложнениями микоплазменного эндометрита подразумевается бесплодие и самопроизвольные выкидыши.
Заражение Mycoplasma hominis наблюдается при пиелонефритах и циститах. Скрытая инфекция вызванная этим видом микоплазмы представляет собой большую опасность, она имеет свойство постоянно активизироваться и является причиной тяжелых заболеваний крови, к примеру, перитонит, а также послеродовой и послеабортный сепсис.
Присутствие Mycoplasma hominis у беременных женщин и пациенток с инфекционными гинекологическими заболеваниями представляет собой определенную опасность в связи с повышенным риском внутриутробного инфицирования плода. В связи с этим у таких женщин возрастает перинатальная смертность плода.
Информация о распространенности микоплазмоза
Лидирующую позицию занимает вид Mycoplasma hominis, его обнаруживают на половых органах примерно у 25% грудных детей, преимущественно девочек. У мальчиков данный показатель значительно ниже.
Довольно часто, у детей, с внутриутробным заражением со временем происходит самоизлечение. Особенно часто это наблюдается у мальчиков. У девочек, которые не живут половой жизнью, Mycoplasma hominis обнаруживается в 9 -17% случаев.
У людей, живущих активной половой жизнью, риск инфицирования Mycoplasma hominis значительно возрастает, это связано с заражением во время половых контактов.
Носителями Mycoplasma hominis в 20-50% являются женщины. У мужчин данный микроорганизм встречается реже.
Если говорить о Mycoplasma genitalium, то данный вид распространен значительно реже, по сравнению с Mycoplasma hominis.
Заболевания, причиной которых являются Mycoplasma hominis и Mycoplasma genitalium
Наиболее часто встречаемое заболевание — уретрит (воспаление мочеиспускательного канала), чаще всего вызывается Mycoplasma genitalium.
Бактериальный вагиноз, воспалительные заболевания матки и придатков, пиелонефрит в большинстве случаев вызывает Mycoplasma hominis.
Существуют мнение что микоплазма играет роль и в развитии простатита у мужчин, но это пока не имеет точного подтверждения.
С целью выявления бактериальных агентов, то есть микоплазм, применяется ПЦР. Методики диагностирования ИФА и ПИФ хоть широко и распространены в нашей стране, но отличаются невысокой степенью точности (примерно 50-70%).
Микоплазма у детей
Данные зарубежных авторов относительно возможности развития внутриутробного микоплазмоза говорят о том, что данное заболевание развивается у 8-25% детей. Довольно часто клиническая картина имеет крайне тяжелый характер и прогноз не всегда бывает благоприятным.
Микроорганизм может поражать дыхательную систему, к примеру, бронхопневмония, а также глаза, ЦНС, печень, почки, в некоторых случаях может иметь место снижение массы тела новорожденных. Микоплазма может проникать как из наружных половых органов, так и передаваться через кровь матери.
Течение микоплазменной урогенитальной инфекции у каждого ребенка протекает по-разному, с частыми ремиссиями и обострениями. Микоплазмоз может иметь и бессимптомное течение, микоплазмоносительство в данном случае может проявиться и в период полового созревания еще до наступления половых контактов.
Для того чтобы поставить диагноз необходим материал для исследования из цервикального канала или влагалища, но у детей до полового созревания взять такой анализ довольно трудно.
Профилактика микоплазмоза
Профилактика микоплазмоза заключается в целенаправленном обследовании всех беременных женщин на разных этапах беременности. В случаях, если результат на микоплазменную инфекцию оказывается положительным необходимо провести санацию беременной женщины, а также ее супруга.
Микоплазмоз
Микоплазмоз — это инфекционное заболевание, вызванное бактерией класса микоплазмы. Патоген поражает половые органы и вызывает респираторные заболевания. У женщин микоплазмоз встречается чаще всего в виде кольпита и уретрита. Бактерия способна поражать матку и придатки, мочевой пузырь, вызывая их воспаление.
Микоплазмоз опасен латентным течением, которое приводит к развитию хронических очагов воспаления в малом тазу и бесплодия. Поэтому пациенткам рекомендуется регулярно обследоваться на скрытые инфекции и своевременно лечить ЗППП, не допуская хронитизации заболевания.
Что такое микоплазма?
Микоплазмоз чаще всего провоцирует Mycoplasma genitalium. Эта разновидность микоплазмы, которая паразитирует на слизистых половых органов и в дыхательной системе у людей и приматов. Возбудитель отличается от других бактерий тем, что не имеет клеточной стенки, от внешнего мира патогены защищены тонкой мембраной, поэтому микроб имеет резистентность ко многим антибиотикам.
Следующий вид микоплазмы Mycoplasma hominis вызывает воспалительное заболевание почек, пиелонефрит, а так может становиться причиной заболевания других органов таза. Mycoplasma penetrans, Mycoplasma primatum и Mycoplasma spermatophilum — это виды микроба, которые мало изучены в настоящий момент и встречаются редко.
Уреаплазма или Ureaplasma urealyticum также относится к бактериям порядка микоплазм и вызывает воспалительное заболевание уреаплазмоз.
Микоплазмы относят к условно патогенным микроорганизмам, так как большинство их видов живут на слизистых и коже человека, не вызывая воспалительный процесс.
Соотношение частоты встречаемости патологии у разных полов 1:2, мужчины болеют реже.
При ослаблении иммунной системы патогены активизируются и начинают быстро размножаться, вызывая воспалительный процесс. Часто такая картина наблюдается на фоне другой инфекции, передающейся половым путем.
Если обнаружена микоплазма, это не значит, что ее нужно срочно лечить. Сначала врачи проводят анализы на другие скрытые инфекции, так как самостоятельно бактерия редко вызывает воспалительный процесс. Паразит очень чувствителен к микрофлоре вокруг и не размножается при активности других микроорганизмов.
Как происходит инфицирование микоплазмозом

Передача генитального микоплазмоза происходит половым путем, также существует вероятность заражения при использовании общих бытовых предметов. Передача легочного заболевания происходит воздушно-капельным путем. Колонии микоплазм могут перейти от матери плоду в родах, во время переливания крови или пересадки органов.
Путь передачи во многом зависит от вида бактерии. Например, микоплазма хоминис передается во время незащищенного полового акта, либо при родах, так как необходим контакт с зараженной слизистой.
Существует мнение, что инфекцией можно заразиться от больных кошек или собак. В настоящее время эти данные не подтверждены, так как ни один из возбудителей заболевания у питомцев не поражает человека. Заражение от животных невозможно.
Первые признаки и симптомы микоплазмоза
В 10-15% случаев патоген обнаруживается в латентной форме у здоровых пациентов. 60% инфицированных имеют в анамнезе заболевание, передающееся половым путем, либо хроническое воспалительное заболевания урогенитального тракта.
Сразу после заражения никаких симптомов не возникает, инкубационный период длится от 2 недель до нескольких месяцев. Во время обострения венерического заболевания мужчину беспокоят такие признаки:
- покраснение уретры и головки полового члена;
- выделения из уретры;
- боль, рези при мочеиспускании;
- болевые ощущения при эякуляции;
- учащенные позывы к мочеиспусканию.
По мере прогрессирования инфекции происходит поражение внутренних органов. Сопровождаются такие патологии болью в паху и мошонке, бесплодием. Острое воспаление вызывает симптомы общей интоксикации организма: высокую температуру тела, слабость и головные боли.
Хронический микоплазмоз может приводить к тяжелым осложнениям: поражению суставов, почек и других органов, но такое встречается редко, на фоне иммунодефицита. Самое частое осложнение — мужское бесплодие. Микоплазмоз вызывает изменения в простате и яичках, которые приводят к нарушению состава спермы и гормонального фона.
Особенности течения болезни у женщин
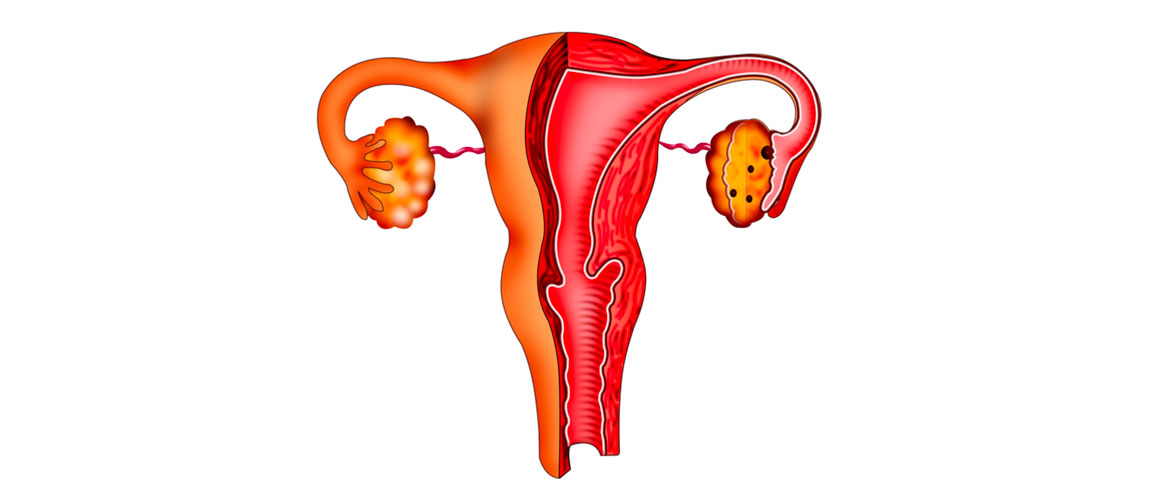
Патоген вызывает у женщин кольпит (вагинит) — воспаление влагалища, или вульвовагинит — поражение влагалища и наружных половых органов, а также уретрит — воспаление мочеиспускательного канала.
При кольпите и вульвовагините беспокоят следующие симптомы:
- жжение и зуд во влагалище;
- раздражение, покраснение влагалища;
- обильные прозрачные или белесые выделения с затхлым запахом;
- боль во влагалище при половом акте.
Уретрит часто переходит в цистит и сопровождается такими признаками:
- рези при мочеиспускании и жжении после него;
- частые позывы в туалет;
- спазмы внизу живота;
- мутная моча с плохим запахом.
Поражение матки и придатков сопровождается болью внизу живота, повышением температуры тела, ухудшением общего состояния. При воспалении почек болит поясница, беспокоит высокая температура, иногда отеки и задержка мочи.
Осложненное течение микоплазмоза очень опасно для репродуктивного здоровья женщины. Воспалительные процессы в малом тазу, особенно несвоевременно вылеченные, приводят к образованию спаек в маточных трубах и матке. Синехии мешают естественному зачатию, женщина становится практически бесплодной, возможны выкидыши.
Микоплазмоз и беременность
Венерическая патология у беременных женщин выявляется часто, так как при постановке на учет пациентки проходят комплексное обследование. Так как микоплазма относится к условно патогенным микробам, терапию антибиотиками могут женщине не назначать.
Микоплазмоз не опасен для плода при латентном течении. Бактерия не может проникнуть к ребенку через плаценту и заразиться его, патология не вызывает никаких уродств и пороков развития. Но некоторые осложнения инфекция все же спровоцировать может.
Если произойдет обострение патологического процесса, есть риск перехода микробов из влагалища в шейку матки и в матку. В таком случае происходит заражение плодной оболочки и преждевременное излитие околоплодных вод. Хорошо, если это произошло на 37-39 неделях и ребенок уже сформирован. Но если преждевременные роды случатся до 35 недель, ребенок может погибнуть. Также есть риск заражения детей в родах.
Риск обострения микоплазмоза при беременности высок. Во время вынашивания плода происходят гормональные изменения в организме женщины и снижается иммунитет. Ему сложнее подавлять хронический очаг инфекции, чем обычно, поэтому болезнь обостряется.
Урогенитальный микоплазмоз редко встречается как моно инфекция. Чаще бактерию находят вместе с другими ЗППП. Такое течение особо опасно, так как другие возбудители, например, хламидии, трихомонады, сифилис, герпес, могут вызывать уродства и гибель плода, есть риск генетических отклонений.
Чтобы избежать осложнений, врачи рекомендуют регулярно сдавать анализы и следить за своим самочувствием. Если изменились выделения, появился зуд, нужно немедленно идти на прием к гинекологу. При подтверждении кольпита нужно обязательно пройти терапию антибиотиками.
Диагностика микоплазмоза

Качество лечения зависит от диагностики. Прежде чем пить таблетки, нужно обязательно пройти осмотр у врача и сдать анализы. Мужчинам при подозрении на микоплазмоз нужно обратиться к урологу или венерологу. Женщины могут обследоваться у гинеколога, либо венеролога.
В настоящее время можно сдать анализы анонимно, в этом поможет частная урология. В сети можно найти множество адресов лабораторий и обследоваться, не стесняясь, что о ЗППП узнает кто-то из знакомых.
Выявление возбудителя начинается с визуальной оценки состояния, женщин осматривают на гинекологическом кресле. Врач берет мазки из влагалища и уретры и отправляет их в лаборатории. При необходимости назначается анализ мочи, крови, а также спермы или сока простаты мужчинам.
Перечень исследований на микоплазмоз:
- РИФ — метод иммунофлюоресценции.
- ИФА — иммуноферментный анализ, исследование антител к патогену.
- ПЦР — полимеразная цепная реакция.
- Бакпосев.
Рекомендуется пройти УЗИ органов малого таза и почек, чтобы оценить состояние внутренних половых органов.
Наличие микоплазмы в анализах не дает повода сразу назначать антибиотики. Если при проведении посева концентрация микробов будет составлять меньше 104 КОЕ/мл, то лечение не требуется.
При выявлении инфекции методом ПЦР проводится нахождение и исследование ДНК зондов на наличии следов микоплазмы. Результат может быть положительный или отрицательный, судить по анализу о течении патологии нельзя.
Формы микоплазмоза
Патологический процесс у женщин может протекать латентно, в острой и хронической формах. При латентном течении женщину ничего не беспокоит. Хроническая форма характеризуется смазанной клинической картиной и появлением обострений время от времени. Острое заболевание проявляется выраженными симптомами.
Особенно опасно хроническое и латентное течение, так как отсутствие симптомов заставляет пациента годами не обращаться к врачу. В это время микробы развиваются и проникают в глубоки слои организма, поражают внутренние органы.
Микоплазмы паразитируют не только в половых органах, но и в дыхательной системе, вызывая респираторные заболевания.
Урогенитальный микоплазмоз
Урогенитальная форма патологии приводит к поражению органов малого таза. Первым делом воспаляется уретра у мужчины, влагалище и уретра у женщины.
Если начать лечиться при течении этой формы, то скорее всего удастся избежать осложнений.
По мере прогрессирования инфекция распространяется на внутренние половые органы женщин и возникает аднексит — воспаление придатков, эндометрит — воспаление матки, цервицит — воспаление шейки матки. В результате запущенного цистита развивается воспаление почек.
У мужчин развивается простатит, а также воспаление яичек и их придатков. На фоне хронического течения патологии вырастает риск развития онкологии. Чаще всего у мужчин развивается доброкачественная гиперплазия предстательной железы (аденомы простаты). Пациенток фертильного возраста беспокоят кисты.
Из-за повреждения органов всегда растет риск развития раковой опухоли матки, яичников и простаты у мужчин.
Респираторный микоплазмоз

Mycoplasma pneumoniae провоцирует трахеобронхит и атипичную пневмонию, то есть респираторный микоплазмоз. Заражение происходит воздушно-капельным путем от зараженного человека. Достаточно побыть в одной комнате с больным, которого беспокоит кашель, чтобы инфицироваться.
Респираторный микоплазмоз является весьма серьезным недугом, начинается оно следующими симптомами:
- повышение температуры тела до 38°C ;
- першение в горле и кашель;
- насморк;
- покраснение горла.
По мере прогрессирования, инфекция спускает в бронхи. Пациента беспокоит сухой надрывной кашель. Поражение легких приводит к развитию пневмонии с высокой температурой 39-40°C , болью в груди, повышенным потоотделением. Пневмония требует грамотного лечения в стационаре. При отсутствии терапии возникает летальный исход.
Для диагностики патологии проводят анализ мокроты, крови, мазок из зева и бактериологическое исследование. Назначают серологические реакции и рентген легких. Лечение проводит отоларинголог антибактериальными препаратами. Также назначают отхаркивающие средства, например, Амброксол.
Лечение микоплазмоза
Кольпит и уретрит лечится амбулаторно медикаментозными препаратами. Лечение воспаления внутренних органов должно проходить в условиях стационара. Бронхит лечат амбулаторно, а пневмония требует госпитализации из-за риска развития воспаления сердца и сердечно недостаточности.
При бессимптомном течении необходимость приема антибиотиков остается под вопросом. Большинство врачей склоняются, что нет необходимости проходить терапию, так как микоплазма хоминис является частью нормальной микрофлоры влагалища. Достаточно восстановить микрофлору при помощи пробиотиков.
Лечение необходимо, если имеет место воспаление, спровоцированное микоплазмой гениталиум, а также в период планирования беременности, перед гинекологическими операциями или установкой внутриматочной спирали. Назначают антибиотики с учетом чувствительности патогена.
Антибиотики
Основными препаратами являются антибиотики. При микоплазмозе назначают следующие средства:
- Тетрациклины, например, Доксициклин.
- Фторхинолоны — Офлоксацин.
- Макролиды — Эритромицин, Джозамицин, Кларитромицин.
- Азалиды — Азитромицин.
Врач выбирает препарат индивидуально, в зависимости от найденного типа возбудителя. Разные микоплазмы по-разному реагируют на те или иные антибиотики, поэтому самолечением заниматься не рекомендуется.
Пример схемы лечения:
- Азитромицин 1 г однократно.
- Или Доксициклин по 100 мг утром и вечером, в течение недели.
- Или Эритромицин по 500 мг 4 раза в сутки, продолжительность 7 дней.
- Или Джозамицин по 500 мг трижды в день, 10 дней.
Дозировка и длительность лечения подбираются индивидуально. Часто недуг требует повторных курсов терапии разными препаратами. Лечение продолжают столько, сколько необходимо. Отменять антибиотик при исчезновении проявлений болезни нельзя.
В результате антибактериальной терапии нарушается микрофлора влагалища, поэтому показаны противогрибковые препараты в виде вагинальных свечей. Рекомендуется комбинированное средство, например, Полижинакс.
Дополняет терапию симптоматическое лечение. От температуры и боли показаны нестероидные противовоспалительные средства (Нурофен, Ибупрофен, Парацетамол).
Пробиотики
Антибактериальной терапии может быть недостаточно. Пробиотики применяют в качестве дополнения к основному лечению, чтобы восстановить естественную микрофлору кишечника и влагалища.
Пробиотики для кишечника принимают внутрь:
- Бифиформ;
- Аципол;
- Лактобактерин;
- Ацилакт;
- Бифидумбактерин;
- Линекс и др.
Женщинам для восстановления микрофлоры влагалища показаны свечи:
- Вагилак;
- Вагинорм;
- Ацилакт;
- Лактожиналь;
- Лактобактерин и др.
Полезные лактобактерии помогут наладить местный иммунитет и избежать рецидивов кольпита у женщин.
Иммуномодуляторы
Последний тип препаратов, иммуномодуляторы, назначают в дополнение к основной терапии. Препараты этой группы улучшают иммунитет, негативные последствия инфекции развиваются реже. Назначают интерфероны или их индукторы для увеличения выработки интерферона организмов. Примерная схема лечения — интерферон альфа ректально на ночь 5 дней.
Укрепить иммунитет помогают витамины. Назначают препараты витаминов внутримышечно, поливитаминные средства, а также сбалансированную диету. В период лечения нужно придерживаться здорового образа жизни.
Физиотерапевтические процедуры
Женский врач может назначить физиотерапию после воспаления внутренних органов. Такие процедуры помогут устранить спайки в области матки и придатков. Назначается один из следующих методов физиолечения:
- электрофорез;
- УВЧ;
- магнит;
- лазеротерапия;
- ультрафонофорез и др.
Физиотерапия не проводится при остром течении болезни. Продолжительность лечения составляет 7-14 дней.
При респираторных заболеваниях, ринофарингите, ларинофарингите назначают УФ-терапию и ингаляции. При пневмонии физиотерапию назначают после купирования острого воспаления. Очень полезна лечебная дыхательная гимнастика и массаж.
Профилактика микоплазмоза
Для профилактики венерической патологии необходимо соблюдать следующие рекомендации:
- избегать беспорядочных половых связей;
- соблюдать правила личной гигиены;
- вести здоровый образ жизни, укреплять иммунитет;
- заниматься спортом, достаточно двигаться.
Профилактическое обследование и лечение нужно пройти людям, которые имели контакты с зараженными, а также женщинам в период планирования беременности. Провериться рекомендуется и людям из группы риска:
- пациентами с другими ЗППП;
- пациентам, страдающим от воспалительных заболеваний мочеполовой системы;
- людям с бесплодием;
- людям, которые ведут рискованную половую жизнь.
Чем раньше пациент начнет лечить микоплазменный воспалительный процесс, тем больше шансов избежать осложнений на репродуктивную систему.
ТОП-5 проверенных клиник венерологии
- МедЦентрСервис (18 филиалов)
8 (495) 324-88-22 - СМ-Клиника (13 филиалов)
8 (495) 292-63-14 - Бест Клиник (3 филиала)
8 (495) 023-33-00 - Академия здоровья
8 (495) 162-57-77 - Платный медцентр дерматологии и венерологии
8 (495) 532-66-57
Источники
- http://polovye-infekcii.ru/ureaplazmoz/mikoplazmoz
- http://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/women-mycoplasmosis
- https://www.ayzdorov.ru/lechenie_mikoplazmoz_resperatornii.php
- https://medportal.ru/enc/sexology/sexinfection/13/
- https://beremennost.net/mikoplazma-pri-beremenosti
- https://dcenergo.ru/wiki/mikoplazmoz__338716.html
- https://www.lvrach.ru/2014/03/15435914/
«Я лечу микоплазму. »
Микоплазмоз у женщин – инфекционное заболевание мочеполовой сферы, вызванное микроорганизмами – микоплазмами. Они – самые мелкие из существующих в природе организмов, способных самостоятельно жить и размножаться. Занимают промежуточное положение между грибами, вирусами и бактериями. Паразит прикрепляется к клеткам организма хозяина, а затем живет и развивается за счет его внутриклеточных ресурсов.
Заболевания человека, вызываемые видами хоминис, гениталиум и пневмониа, объединяют в одну группу. Наибольшая частота обнаружения микоплазм в анализах отмечается среди мужчин и сексуально активных женщин фертильного возраста. Учитывая неислючительность полового пути передачи инфекции, из групп риска по ее наличию нельзя исключать девочек и девушек-девственниц с жалобами на дискомфорт (выделения из влагалища и зуд в интимной зоне).
Микоплазмоз у женщин
Согласно современной классификации семейство микоплазм разделяют на 2 рода – род Мycoplasma, включающий около 100 видов, и род Ureaplasma, в котором насчитывается только 3 вида. Широкий спектр заболеваний, вызываемых этими микроорганизмами, заставляет ученых в последнее время пристально изучать микоплазмы.
Патогенны для человека 5 видов микоплазмы – хоминис, гениталиум, инкогнитис, пневмониа и уреаплазма уреалитикум.
- M. pneumonie являются возбудителями респираторного микоплазмоза, пневмонии,
- M. incognitis – генерализованного малоисследованного инфекционного процесса,
- М. fermentans и М. penetrans играют определенную роль в развитии СПИДа,
- M. hominis, M. genitalium, U. urealiticum – микоплазмоза урогенитального тракта.
Заражение микоплазмой
Широкое распространение микоплазм и их частое выявление у практически здоровых людей затрудняет решение вопроса о роли этих микроорганизмов в развитии заболеваний урогенитального тракта. С точки зрения одних гинекологов, они относятся к абсолютным патогенам, другие считают микоплазмы условно-патогенными микроорганизмами. Именение рН влагалища, уменьшение количества лакто- и бифидумбактерий, появление других условных патогенов способствуют активации микоплазменной инфекции. При этом микоплазмы хоминис и гениталиум могут жить на слизистых оболочках половых путей, не вызывая заболевания – такие формы расцениваются как носительство. Притом женщины могут быть бессимптомными переносчиками микоплазм чаще, чем мужчины.
Факторами, увеличивающими их патогенность, могут выступать:
- инфицированность другими бактериями и вирусами,
- снижение иммунитета,
- бактериальный вагиноз,
- беременность,
- переохлаждение.
Пути заражения микоплазмой:
- Оральный, генитальный или анальный половой контакт;
- Вертикальный путь передачи инфекции от инфицированной матери к плоду через плаценту;
- Прохождение через инфицированные родовые пути.
Генитальный микоплазмоз довольно широко распространен среди разных групп населения. Распространенность по данным разных авторов варьирует от 10 до 50%. Причем у женщин микоплазмы в анализах обнаруживается чаще, чем у мужчин, и в более высоких титрах. Факт передачи заболевания половым путем не вызывает сомнения. Кроме того, существует вертикальный путь передачи инфекции, приводящий к внутриутробному заражению плода.
Многочисленные исследования показали, что при неспецифических кольпитах и цервицитах микоплазма хоминис высевается в 2 – 2,5 раза чаще, чем у здоровых женщин. Титры антител к микоплазме гениталиум хоминис в крови у женщин с воспалительными заболеваниями половых путей в 3 – 3,5 раза выше, чем у здоровых. Этот микроорганизм выделяется приблизительно у 50% пациенток с оофоритами, сальпингитами и спайками малого таза.
Фото микоплазмы


Симптомы микоплазмоза у женщин
Основным фактором, определяющим патогенность микоплазмы, является её способность тесно связываться с мембраной клетки, вступать с ней во взаимодействие, при котором возможен обмен отдельными компонентами. В результате этого нарушается процесс распознавания антигенов и начинается выработка антител против собственных тканей и клеток, т.е. происходит развитие аутоиммунного процесса.
Контакт микоплазм и клеток эпителия верхних дыхательных путей или урогенитального тракта настолько прочен, что организм не в состоянии вывести микроб с током мочи или с помощью движения слизи. Два из трех видов этих патогенных микробов (микоплазма хоминис и гениталиум) у женщин передаются при сексуальном контакте и вызывают урогенитальный микоплазмоз, третьи – воздушно-капельным путем (микоплазмы пневмония) – и вызывают респираторный микоплазмоз.
Микоплазма гениталиум
– это достаточно опасный инфекционный возбудитель, который может быть обнаружен как у женщин, так и у мужчин. При развитии патологического процесса при мочеиспускании появляется жжение, а иногда и болезненность.
Микоплазма хоминис
– при возникновении воспаления пациенты жалуются на болезненные мочеиспускания. В течение нескольких недель после заражения у женщин наблюдаются выделения из влагалища, имеющие очень неприятный запах, а во время сексуальных контактов многие испытывают дискомфорт и боль.
Особенности клинической картины
У женщин воспалительный процесс в гениталиях при микоплазменной инфекции выражен слабо и нередко почти не вызывает субъективных ощущений. Однако необходимо отметить, что как моноинфекция встречается лишь в 12 – 18% случаев, а в ассоциации с другими патогенными микробами – в 87 – 90%, с хламидиями – в 25 – 30% случаев.
Микоплазмы с хламидиями и “в союзе” с некоторыми другими микробами могут вызывать у не только у взрослых, сексуально активных женщин, но и у девушек-девственниц и подростков вагиниты, сальпингиты, пиелонефрит, бесплодие, пневмонию, ОРЗ.
Установлена причинная роль микроба в развитии уретрита у мужчин. Иногда поражаются другие отделы урогенитального тракта вызывая простатит, везикулит, эпидидимит. В ряде случаев уретрит может сочетаться с поражением суставов, конъюнктивитом, сопровождаться лихорадкой. Это своеобразный аналог заболевания, вызываемого хламидиями, известного под названием “синдром Рейтера”.
Последствия микоплазмы
 Эта инфекция, особенно ее смешанные варианты, широко распространены средии мужчин и женщин. В свете новых данных совершенно иную оценку получают такие их свойства, как способность влиять на кроветворение, вызывать угнетение иммунитета и аутоиммунные реакции организма, вызывать необратимые хромосомные нарушения и давать тератогенный эффект при воздействии на половые клетки.
Эта инфекция, особенно ее смешанные варианты, широко распространены средии мужчин и женщин. В свете новых данных совершенно иную оценку получают такие их свойства, как способность влиять на кроветворение, вызывать угнетение иммунитета и аутоиммунные реакции организма, вызывать необратимые хромосомные нарушения и давать тератогенный эффект при воздействии на половые клетки.
Бесплодие женщин при микоплазмозе может явиться следствием воспалительных процессов половых органов. Заражение эндометрия микоплазмами приводит к инфицированию плодного яйца и прерыванию беременности на ранних сроках. Выявлено, что одной из причин выкидыша является синтез веществ, повышающих сократительную способность мышцы матки.
Причиной бесплодия мужчин могут быть не только воспалительные процессы, но и нарушения процесса сперматогенеза. Микоплазмоз приводит к нарушению подвижности сперматозоидов, появлению незрелых форм и морфологическим изменениям клеток – их спирализации и возникновению так называемых пушистых хвостиков, образующихся в результате прикрепления множества микоплазм на хвостовой части сперматозоида. Они также могут непосредственно затруднять процесс проникновения сперматозоидов в яйцеклетку.
Анализ на микоплазмоз
Широкое распространение заболевания и бессимптомное течение являются показанием для обследования и сдачи анализа на микоплазмоз у женщин детородного возраста, страдающих хроническими воспалительными заболеваниями урогенитального тракта (воспаления придатков и матки, эрозия шейки матки), в том числе неясной причины.
Целенаправленно сдать анализы на микоплазму следует беременным с отягощенным акушерским анамнезом и неблагоприятным течением предыдущей или данной беременности. К группе повышенного риска относятся также больные пиелонефритами, мочекаменной болезнью. Обязательному тестированию подлежат мужчины с простатитами, уретритами, бесплодием. Наличие в коллективе или семье больного данной инфекцией, обуславливает необходимость сдачи анализа на микоплазмоз детьми.
Надо учитывать и тот факт, что воспаления в урогенитальном тракте могут быть обусловлены не только микоплазмами хоминис и гениталиум, но иными микробами со схожими симптомами. Поэтому для диагностики следует сдать следующие анализы:
- Посев микоплазмы с определением антибиотикочувствительности,
- Анализ крови ИФА – определение антител к возбудителю,
- ПЦР (ДНК) в выделениях,
- НАСБА (РНК) – ранняя диагностика.
Используемые в сочетании, они позволяют поставить более точный диагноз, чем при использовании их по отдельности. От этого нередко зависит успешность терапии.
Проверяемся на микоплазму
Специальной подготовки к сдаче данных анализов не требуется. Забор материала мазка на ПЦР или посев микоплазм женщинам, детям и девушкам-девственницам в нашей клинике проводится в любой день цикла, кроме самой менструации. Возможно взятие материала из следующих мест:
«U» – уретра
«C» – шейка матки (кроме девственниц)
«V» – влагалище
«R» – прямая кишка
«O» – ротоглотка
Диагностика микоплазмоза
Какие надо сдать анализы на микоплазму и их цена, ₽
| Список тестов | Сколько стоит |
|---|---|
| Мазок на микоплазму хоминис ПЦР | 450 |
| Мазок на микоплазму хоминис (колич) | 850 |
| ДНК микоплазма гениталиум | 450 |
| ДНК микоплазма гениталиум (колич) | 850 |
| РНК микоплазма гениталиум | 2 500 |
| ПЦР на микоплазму и уреаплазму | 1 000 |
| Посев | 1 750 |
| Посев на микоплазму и уреаплазму | 3 500 |
| Анализы крови: | |
| Антитела М. хоминис IgA | 750 |
| Антитела М. хоминис IgG | 750 |
| Антитела М. хоминис IgM | 750 |
| Антитела М. пневмония IgA | 850 |
| Антитела М. пневмония IgG | 850 |
| Антитела М. пневмония IgM | 850 |
| Комплексные анализы на микоплазму | |
| Флороценоз | 3 500 |
| НАСБА комплекс РНК: Хламидии / Гонококки / Микоплазма гениталиум / Трихомонада | 7 500 |
Как лечить микоплазмоз
Учитывая, что это заболевание в настоящее время занимает одно из ведущих мест среди половых инфекций, большое количество осложнений, отзывы гинекологов сходятся в одном, что генитальная микоплазма у женщин требует серьезного лечения.
Лечение микоплазмоза должно быть комплексным, схема включать как препараты, воздействующие на возбудитель, так и средства, стимулирующие неспецифическую сопротивляемость организма. Набор препаратов, длительность и количество курсов должны быть строго индивидуальными и опираться на данные посева на антибиотики и состояния иммунной системы.

Известно, что при хронизации инфекционного процесса значительно изменяется состояние иммунной системы. При этом показано, что при микоплазмозе иммунная система функционирует. Поэтому необходимо в схему лечения микоплазмоза добавлять препараты, воздействующие на неспецифическую активность организма.
Дополнительные возможности для повышения эффективности
При наличии данной инфекции у женщин часто поражаются органы мочеполовой системы, отмечаются циститы, воспаления придатков матки, есть риск образования спаек в малом тазу. Этот факт обуславливает важность присутствия в грамотной схеме лечения микоплазмоза методов вспомогательной терапии. Например, отметим большую роль специальных процедур лечения в гинекологии, применяемых в нашей клинике.
Физиотерапия, курсы аутогемотерапии, особенно в сочетании с массажем малого таза и грязелечением позволяют предотвратить или размягчить уже сформировавшиеся спаечные структуры, сделать их более тонкими и растяжимыми. Это ведет к усилению кровоснабжения в заинтересованных органах и повышению эффективнорсти антибактериальной терапии. Это в более короткие сроки позволяет прекратить боли, восстановить и поддержать функцию яичников, эндометрия матки, шейки.
Контроль результатов лечения
У женщин оценка эффективности курса терапии проводится через 10 дней после его окончания. В дальнейшем надо трижды сдать анализ на микоплазму в течение трех менструальных циклов, лучше перед менструацией или через 1 – 2 дня после ее окончания. Больные считаются излеченными, если после окончания лечения микоплазмоза в клинике не удается выявить возбудителя в течение 1 месяца у мужчин и в течение двух-трех циклов у женщин. Обследование желательно проводить такими же тремя методами, что и первичную диагностику – ДНК, посев и анализ крови.

 Самый основной путь передачи в настоящее время — это половой. Попадает микоплазма при контакте с больным человеком без средств защиты. Возможность заряжения будет зависеть сразу от нескольких факторов организма, одним из составляющих является состояние иммунитета, а также наличие воспалительных процессов в области урогенитального тракта и количество возбудителя.
Самый основной путь передачи в настоящее время — это половой. Попадает микоплазма при контакте с больным человеком без средств защиты. Возможность заряжения будет зависеть сразу от нескольких факторов организма, одним из составляющих является состояние иммунитета, а также наличие воспалительных процессов в области урогенитального тракта и количество возбудителя. Чаще всего заражение происходит при половом контакте без использования защитных средств с человеком, инфицированным данной патологией. Вид секса в данном случае не играет большого значения, так как возникает при оральном, вагинальном и анальных контактах. Это в большинстве случаев и связывает воспаление, вызванное микоплазмой в других органах.
Чаще всего заражение происходит при половом контакте без использования защитных средств с человеком, инфицированным данной патологией. Вид секса в данном случае не играет большого значения, так как возникает при оральном, вагинальном и анальных контактах. Это в большинстве случаев и связывает воспаление, вызванное микоплазмой в других органах. Чаще всего характеризуется развитием воспалительного процесса в области влагалища, шейки матки, а также ее слизистой оболочки. Такая серьёзная проблема как вялотекущий оофорит может приводить к формированию бесплодия или развитию спаечного процесса в яичниках.
Чаще всего характеризуется развитием воспалительного процесса в области влагалища, шейки матки, а также ее слизистой оболочки. Такая серьёзная проблема как вялотекущий оофорит может приводить к формированию бесплодия или развитию спаечного процесса в яичниках. Острый процесс, который характеризуется яркой симптоматикой и выраженными признаками воспаления.
Острый процесс, который характеризуется яркой симптоматикой и выраженными признаками воспаления. Для постановки диагноза необходим осмотр специалистом, а также уточнение состояние здоровья полового партнера. Гинеколог может оценить состояние слизистой оболочки влагалища, шейки матки, а также характер выделений и степень воспаления. Обязательным моментом является забор биологического материала для дальнейшего исследования.
Для постановки диагноза необходим осмотр специалистом, а также уточнение состояние здоровья полового партнера. Гинеколог может оценить состояние слизистой оболочки влагалища, шейки матки, а также характер выделений и степень воспаления. Обязательным моментом является забор биологического материала для дальнейшего исследования.
