Лекарственная аллергия у взрослых



Лекарственная аллергия – это острая или хроническая аллергическая реакция на лекарство. При аллергической реакции иммунная система, которая борется с инфекциями и болезнями, реагирует на препарат. Эта реакция может вызвать такие симптомы, как сыпь, зуд, недомогание и затрудненное дыхание. Истинная лекарственная аллергия встречается нечасто. Менее 5 – 10% негативных проявлений на лекарства вызваны настоящей лекарственной аллергией. Остальное – это побочные эффекты препарата. В то же время важно знать, есть ли аллергия на определенные лекарства, и что с этим делать.
Люди с лекарственной аллергией могут испытывать симптомы независимо от того, выпускается ли их лекарство в жидкой, таблетированной или инъекционной форме. Если человек не уверен в своих симптомах и в том, какие лекарства безопасны для приема, нужно временно отменить все препараты и обратиться к аллергологу.
Что такое аллергия
Причины лекарственной аллергии у взрослых
В принципе, причиной аллергии может стать любой лекарственный препарат, который наносится на кожу или слизистые (принимается местно), используется для приема внутрь в разных формах (таблетки, капсулы, сиропы или растворы, порошки), вводится инъекционно (подкожно, внутривенно или внутримышечно).
Лекарственная аллергия возникает, когда иммунная система ошибочно определяет лекарство как вредное вещество, такое как вирус или бактерия. Как только ваша иммунная система определяет лекарство как вредное, она вырабатывает антитела, специфичные для этого лекарства. Это может произойти при первом приеме лекарства, но иногда аллергия не развивается, пока не произойдет повторное воздействие.
В следующий раз, когда вы примете препарат, эти специфические антитела сигнализируют о лекарстве и направляют иммунную систему на него. Химические вещества, выделяемые при этой активности, вызывают признаки и симптомы, связанные с аллергической реакцией.
Однако вы можете не знать о своем первом контакте с лекарством. Некоторые данные свидетельствуют о том, что следовых количеств лекарств в пище, таких как антибиотики, может быть достаточно, чтобы иммунная система создала к нему антитела.
Аллергические реакции могут быть результатом несколько иного процесса. Исследователи считают, что некоторые лекарства могут напрямую связываться с определенным типом белых кровяных телец иммунной системы, называемым Т-лимфоцитами. Это событие запускает выброс химических веществ, которые могут вызвать аллергическую реакцию при первом приеме препарата.
Хотя любое лекарство может вызвать аллергическую реакцию, некоторые лекарства чаще связаны с аллергией. Это включает:
- антибиотики, такие как пенициллин;
- болеутоляющие, такие как аспирин, ибупрофен и напроксен натрия;
- химиотерапевтические препараты для лечения рака;
- лекарства от аутоиммунных заболеваний, таких как ревматоидный артрит;
- антибиотики, содержащие сульфаниламиды (сульфаниламидные препараты);
- противосудорожные препараты;
- средства для рентгеноконтрастной диагностики (особенно препараты йода).
Иногда реакция на лекарство может вызывать признаки и симптомы, практически такие же, как и при лекарственной аллергии, но реакция на лекарство не вызывается активностью иммунной системы. Это состояние называется реакцией неаллергической гиперчувствительности или псевдоаллергической реакцией на лекарства.
К лекарствам, которые чаще связаны с этим заболеванием, относятся:
- Аспирин;
- красители, используемые при визуализации (радиоконтрастные среды);
- опиаты для лечения боли;
- местные анестетики.
Хотя у любого человека может быть аллергическая реакция на лекарство, несколько факторов могут увеличить вероятность реакций. Это включает:
- наличие в анамнезе других аллергий, таких как пищевая аллергия или сенная лихорадка;
- личный или семейный анамнез лекарственной аллергии;
- повышенное воздействие препарата из-за высоких доз, многократного или длительного использования;
- некоторые заболевания, обычно связанные с аллергическими реакциями на лекарства, например, ВИЧ-инфекция или вирус Эпштейна-Барра.
Симптомы лекарственной аллергии у взрослых
Признаки и симптомы серьезной лекарственной аллергии часто возникают в течение часа после приема лекарства. Другие реакции, особенно сыпь, могут возникать спустя часы, дни или недели. Они могут включать:
- кожную сыпь;
- крапивницу;
- зуд;
- высокую температуру;
- припухлость в месте введения и отеки по телу;
- одышку;
- хрипы;
- насморк;
- зудящие, слезящиеся глаза.
Анафилаксия – это редкая, опасная для жизни реакция на лекарственную аллергию, которая вызывает широко распространенную дисфункцию систем организма.
Менее распространенные аллергические реакции на лекарства возникают через несколько дней или недель после воздействия лекарственного средства и могут сохраняться в течение некоторого времени после прекращения приема лекарственного средства. Эти условия включают:
- сывороточную болезнь, что может вызвать жар, боль в суставах, сыпь, отек и тошноту;
- анемию, вызванную лекарственными препаратами, снижение количества эритроцитов, которое может вызывать усталость, нерегулярное сердцебиение, одышку и другие симптомы;
- лекарственная сыпь с эозинофилией и системными симптомами (DRESS), которая приводит к сыпи, высокому количеству лейкоцитов, общему отеку, увеличению лимфатических узлов и рецидиву скрытого ранее гепатита;
- воспаление почек (нефрит), которое может вызывать жар, кровь в моче, общий отек, спутанность сознания и другие симптомы.
Лечение лекарственной аллергии у взрослых
Диагностика
Терапевт может назначить дополнительные анализы или направить вас к специалисту по аллергии (аллергологу) для проведения анализов. Они могут включать следующее.
Кожные пробы. С помощью кожной пробы аллерголог или медсестра вводят небольшое количество подозрительного лекарства на вашу кожу с помощью крошечной иглы (скарификатора), которая царапает кожу, внутрикожной инъекции или пластыря. Положительная реакция теста вызовет появление красной, зудящей, выпуклой шишки.
Положительный результат предполагает, что у вас может быть лекарственная аллергия.
Отрицательный результат не так однозначен. Для некоторых лекарств отрицательный результат теста обычно означает, что у вас нет аллергии на препарат. Для других препаратов отрицательный результат не может полностью исключить возможность лекарственной аллергии.
Анализы крови. Врач может назначить анализ крови, чтобы исключить другие состояния, которые могут вызывать признаки или симптомы. Хотя существуют анализы крови для выявления аллергических реакций на некоторые лекарства, эти тесты используются нечасто из-за относительно ограниченных исследований их точности. Их можно использовать, если есть опасения по поводу серьезной реакции на кожную пробу.
Когда врач проанализирует ваши симптомы и результаты анализов, он обычно может прийти к одному из следующих выводов:
- у вас аллергия на лекарства;
- у вас нет аллергии на лекарства;
- у вас может быть лекарственная аллергия – с разной степенью уверенности.
Эти выводы могут помочь вашему врачу и вам в принятии решений о лечении в будущем.
Лекарственная аллергия
(аллергия на лекарства)
Аллергические болезни
Общее описание
 Многие специалисты называют аллергию болезнью 21 века. Не секрет, что за последние десятилетия количество людей с данной патологией значительно выросло. А если сравнивать статистические показатели с прошлыми веками, то цифры получаются просто ошеломительные.
Многие специалисты называют аллергию болезнью 21 века. Не секрет, что за последние десятилетия количество людей с данной патологией значительно выросло. А если сравнивать статистические показатели с прошлыми веками, то цифры получаются просто ошеломительные.
С чем связан такой рост числа аллергических заболеваний? Причин несколько. Это и ухудшение экологии, и образ жизни современного человека, который не успевает правильно питаться, плохо следит за своим здоровьем, постоянно испытывает сильнейшие стрессы. Все это подтачивает здоровье и ухудшает состояние иммунной системы, которая дает различные сбои, одним из которых является аллергия.
Одной из самых частых и опасных аллергических реакций является лекарственная аллергия. В медицине под этим понятием подразумевают повышенную чувствительность организма к тем или иным лекарственным средствам. Данное патологическое состояние проявляется бурной реакцией органов иммунной защиты пациента на повторное проникновение аллергена.
Клинически данный вид аллергии проявляется поражением кожи, дыхательной системы, суставов, кровеносных сосудов и других внутренних органов. Диагноз ставится комплексно, на основе данных анамнеза, осмотра пациента, результатов лабораторных анализов на лекарственную аллергию и кожных тестов.
Лечение лекарственной аллергии заключается в прекращении любых контактов организма с аллергеном. Кроме этого показано проведение симптоматической терапии, АСИТ.
Причины лекарственной аллергии
Причиной столь бурной реакции организма является его повышенная чувствительность к тому или иному аллергену. Данный тип заболевания может возникнуть в любом возрасте, вызвать аллергию может любой препарат.
Чаще всего наблюдается аллергия на следующие лекарственные препараты:
- НПВС;
- анальгетики;
- антибиотики (например, аллергия на пенициллин);
- анестезирующие препараты;
- продукты распада лекарств;
- препараты для лечения туберкулеза;
- различные примеси и добавки, которые используются при производстве лекарств в качестве дополнительных веществ;
- вакцины;
- сыворотки.
Существует ряд факторов, которые способствуют развитию аллергической реакции на лекарства.
- прочность связи веществ, входящих в состав лекарственного средства, с белками организма пациента;
- химическое строение препарата.
Факторами, которые могут осложнить течение аллергии на лекарственные препараты, являются:
- наследственная предрасположенность — если аллергия была у ближайших родственников, то это резко повышает вероятность развития заболевания у их потомков;
- путь введения лекарства в организм пациента, частота его применения, дозировка;
- наличие у человека других видов аллергии.
Симптомы лекарственной аллергии
Как распознать аллергию на лекарство у ребенка или взрослого человека? Одним из основных признаков заболевания является появление симптомов, которые нехарактерны для принимаемого препарата.
Патологическая реакция организма может возникнуть при бесконтрольном приеме лекарств, несоблюдении дозировки и кратности приема. Именно поэтому назначать любые препараты должен только лечащий врач, с учетом общего состояния пациента, его возраста, наличия хронических, сопутствующих заболеваний и так далее. Самолечение недопустимо и может привести к развитию целого ряда тяжелых осложнений.
Все симптомы лекарственной аллергии у детей и взрослых можно условно поделить на несколько групп:
1. Дыхательные. У пациента затрудняется дыхание, оно становится хрипящим, свистящим. В особо тяжелых случаях симптомы со стороны дыхательной системы сильно напоминают приступ астмы.
2. Кожные. На коже пациента появляются различные высыпания, узелки, пузырьки и так далее. Они могут иметь разную консистенцию, внешний вид и величину, возвышаться над кожей или быть вдавленными в нее. Высыпания могут доставлять пациенту болевые ощущения, часто развивается мучительный кожный зуд.
Подобная реакция может наблюдаться не только при использовании местных лекарственных средств (мази, кремы, аппликации и так далее), которые наносят непосредственно на кожу, но и при приеме системных препаратов.
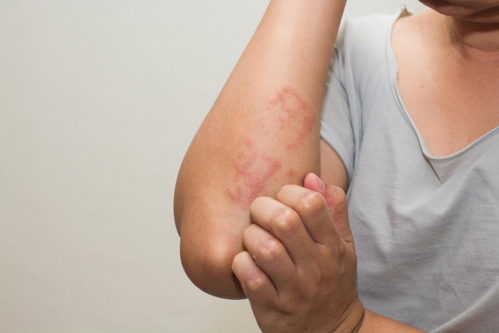 |
| Лекарственная аллергия на коже |
3. Слизистые оболочки. Чаще всего наблюдается гиперемия и отек. Симптомы в этом случае напоминают аллергию на пыль. Глаза чешутся, краснеют, слезятся. Слизистая носа отекает, развивается аллергический ринит.
Наиболее опасным состоянием является отек Квинке, когда почти сразу после введения пациенту лекарственного вещества происходит сильнейший отек слизистых оболочек, мягких тканей, дыхательных путей, что может привести к асфиксии и смерти пациента от удушья.
4. Кровеносные сосуды. При тяжелой степени аллергии циркуляция крови в организме ухудшается, тонус сосудов резко снижается. Если помимо этого наблюдается сильный отек слизистых и кожи, то возможно развитие анафилаксии. Это крайне опасное для жизни пациента состояние, которое требует оказания немедленной медицинской помощи. В противном случае возможен летальный исход.
По скорости реакции все признаки данного вида аллергии делят на три группы:
- Немедленные. Появляются сразу после введения пациенту лекарства или в течение ближайшего часа. Этот тип реакций обычно самый бурный и опасный для здоровья.
- Подострые. Возникают в течение суток после введения лекарственного вещества. Обычно это реакция со стороны кожи.
- Отсроченные. Возникают через несколько суток. Основной сложностью в этом случае является определение аллергена, так как прошло уже довольно много времени и причинно-следственные связи могут быть утеряны.
Диагностика лекарственной аллергии
Если у человека на фоне приема лекарственных препаратов возникают симптомы, напоминающие аллергию, то необходимо обратиться к специалисту и пройти обследование.
Опытный доктор способен распознать аллергию уже во время осмотра пациента. Если аллергия острая и возникает сразу после введения лекарственного вещества, то больному оказывают помощь на месте, после чего проводят мероприятия по выявлению аллергена.
Если реакция организма на лекарственные вещества умеренная, то для выявления аллергена пациенту назначают следующие виды исследований:
- ИФА. Суть данной диагностической методики заключается в том, что у пациента берут кровь, обрабатывают ее специальным образом и выделяют сыворотку. После этого в сыворотку добавляют различные аллергены. Если в результате реакции начинается активная выработка антител, то значит, у пациента имеется аллергия именно на этот препарат.
- Провокационные пробы. С их помощью удается точно определить то лекарство, которое вызывает развитие аллергии в организме пациента. Это довольно опасный метод, так как реакция может быть бурной.
Поэтому провокационные пробы должны проводиться только лечащим врачом в медицинском учреждении, чтобы в случае чего пациенту можно было оказать немедленную медицинскую помощь.
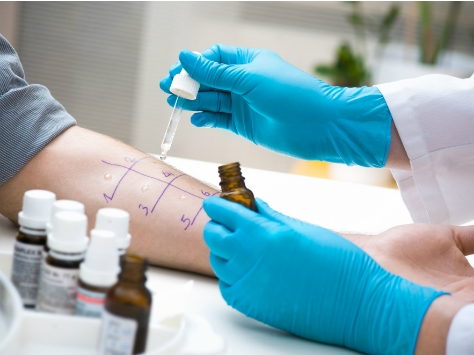 |
| Диагностика лекарственной аллергии |
Лечение лекарственной аллергии
В первую очередь необходимо полностью прекратить все контакты организма пациента с аллергеном. Если человек принимает сразу несколько лекарственных средств, то нужно отменить их прием до тех пор, пока аллерген не будет точно установлен.
Довольно часто у пациентов с аллергией на лекарства развивается еще и пищевая аллергия. Именно поэтому всем больным назначают специальную гипоаллергенную диету (ограничение углеводов, специй, жареной, копченой, соленой, сладкой и кислой пищи).
Если у пациента диагностируют легкую степень аллергии на антибиотики или другие лекарственные средства, то дополнительного лечения может и не понадобиться, достаточно исключить контакт с аллергеном.
В случае если симптомами аллергии являются ангионевротический отек и крапивница, то показана терапия таблетками от лекарственной аллергии, которые назначает лечащий врач с учетом их переносимости и степени тяжести заболевания.
Если симптомы лекарственной аллергии не снимаются антигистаминными средствами, то пациенту могут быть назначены инъекции глюкокортикостероидов. Следует помнить, что ни в коем случае не стоит заниматься самолечением и использовать данную группу препаратов по своему усмотрению, так как это может привести к развитию целого ряда тяжелых осложнений.
 |
| Лечение лекарственной аллергии |
Если аллергия после лекарств протекает очень тяжело, с развитием васкулитов, дерматитов, то неплохой эффект дает прием глюкокортикоидов внутрь. При сочетании поражения внутренних органов с побочными реакциями показано проведение синдромной терапии.
При развитии тяжелых форм аллергии (например, синдрома Лайелла), больному назначают ударные дозы глюкокортикостероидных препаратов, которые вводят инъекционным путем каждые пять часов. Лечение проводится в отделении интенсивной терапии, так как у пациентов нарушается работа внутренних органов и сильно поражена кожа, что требует постоянного контроля над состоянием их здоровья.
Кроме всех вышеперечисленных методов терапии показано проведение мероприятий, которые направлены на освобождение организма от токсинов, восстановление электролитного баланса.
При токсических поражениях кожи велика вероятность присоединения к патологическому процессу вторичной инфекции. В этом случае пациенту назначают антибиотикотерапию. Очень важно отнестись к подбору антибактериального препарата внимательно, чтобы избежать развития перекрестных аллергических реакций.
Для более быстрого и эффективного вывода из организма токсинов, а также для восполнения потерянных запасов жидкости может быть назначено введение плазмозамещающих растворов. Использовать данные растворы нужно с осторожностью, так как аллергическая реакция может развиться и на них.
В случае обширной аллергии на коже от лекарств, людей лечат в стерильных условиях, схожих с теми, в которых содержатся ожоговые больные. Если у пациента наблюдается повреждение слизистой, то очаги поражения можно обрабатывать перекисью водорода, противоожоговой эмульсией и другими веществами.
Прогноз
Чаще всего данный тип аллергии хорошо поддается лечению. При полном исключении контакта организма с аллергеном прогноз обычно благоприятный. Прогноз ухудшается при развитии таких немедленных аллергических реакций, как отек Квинке, анафилактический шок.
В этом случае больному необходима немедленная квалифицированная медицинская помощь. В противном случае возможно развитие тяжелых осложнений, вплоть до летального исхода.
Профилактика
Основными мерами профилактики данного вида аллергии являются:
- отказ от бесконтрольного приема лекарственных средств, любые препараты должен назначать лечащий врач, он же определяет их дозировку и продолжительность курса лечения;
- закаливание организма, укрепление иммунной защиты;
- отказ от вредных привычек;
- правильное питание;
- отказ от малоподвижного образа жизни — прогулки на свежем воздухе, занятия физкультурой;
- исключение любых возможных контактов с аллергеном;
- информирование врачей о наличии непереносимости тех или иных лекарственных средств;
- при наличии аллергии необходимо постоянно носить с собой необходимые антигистаминные препараты, чтобы приступ не застал врасплох.
Аллергия на лекарства: основные причины возникновения, классификация и клинические проявления

- Что делать
- Профилактика
В последние годы для докторов особую актуальность приобрела безопасность фармакотерапии. Причиной этому служит учащение разнообразных осложнений медикаментозной терапии, которые в конечном итоге влияют на результат лечения. Аллергия на лекарства — это крайне нежелательная реакция, развивающаяся при патологической активации специфических иммунных механизмов.
По данным Всемирной организации здравоохранения, летальность от подобных осложнений превышает почти в 5 раз смертность от хирургических вмешательств. Лекарственные аллергии встречаются приблизительно у пациентов, особенно при самостоятельном, бесконтрольном приеме препаратов.
По большому счету аллергия на лекарства может развиться на фоне применения любого медикамента вне зависимости от его цены.
Причем по механизму возникновения подобные заболевания делят на четыре типа. Это:
- Анафилактическая реакция немедленного типа. Осную роль в их развитии играют иммуноглобулины класса Е.
- Цитотоксическая реакция. В таком случае образуются антитела класса IgM или IgG, которые взаимодействуют с аллергеном (каким-либо компонентом лекарственного средства) но поверхности клетки.
- Иммунокомплексная реакция. Подобная аллергия характерна поражением внутренней стенки сосудов, так как сформированные комплексы антиген — антитела откладываются на эндотелии периферического кровеносного русла.
- Клеточно-опосредованная реакция замедленного типа. Главную роль в их развитии играют Т-лимфоциты. Они секретируют цитокины, под влиянием которых и прогрессирует аллергическое воспаление. Увеличить активность Т-лимоцитов можно при помощи средства Ипилимумаб.
Но далеко не всегда такая аллергия протекает только по одному из перечисленных механизмов. Нередки ситуации, когда одновременно сочетается несколько звеньев патогенетической цепи, что и обуславливает разнообразные клинические симптомы и степень их выраженности.
Аллергию на лекарства следует отличать от побочных эффектов, связанных с особенностями организма, передозировкой, неправильного сочетания медикаментов. Принцип развития нежелательных реакций другой, соответственно, отличаются и схемы лечения.
Кроме того, существуют и так называемые псевдоаллергические реакции, которые происходят благодаря высвобождению медиаторов из тучных клеток и базофилов без участия специфического иммуноглобулина Е.
Чаще всего аллергия на медикаменты вызывается следующими препаратами:
 антибиотиками;
антибиотиками;- нестероидными противовоспалительные средства;
- рентгеноконтрастными медикаментами;
- вакцинами и сыворотками;
- противогрибковыми препаратами;
- гормонами;
- плазмозаменителями;
- лекарствами, используемыми в процессе плазмафереза;
- местными анестетиками;
- витаминами.
Кроме того, она может возникнуть и из-за какого-либо вспомогательного ингредиента, например, на крахмал при повышенной чувствительности к злаковым и т.д. Это также следует учитывать при использовании какого-либо препарата.
Основными причинами появления симптомов аллергической реакции у всех категорий пациентов служат:
- постоянно растущее потребление лекарственных средств;
- широкое распространение самолечения, вследствие доступности медикаментов и их отпуска без рецепта;
- недостаточная информированность населения об опасности бесконтрольной терапии;
- загрязнение окружающей среды;
- заболевания инфекционного, паразитарного, вирусного или грибкового характера, сами по себе они не являются аллергенами, но создают предпосылки для развития реакции гиперчувствительности;
- потребление в пищу мяса и молока, полученных от скота, вскормленного различными кормами с антибиотиками, гормонами и т.д.
Но в большей степени к такой аллергии предрасположены:
- пациенты с наследственной предопределенностью к реакциям гиперчувствительности;
- больные с ранее возникавшими проявлениями аллергии любой этиологии;
- дети и взрослые с диагностированными глистными инвазиями;
- пациенты, превышающие рекомендованную доктором кратность приема препарата, количество таблеток или объем суспензии.
У грудничков разнообразные проявления иммунологической реакции возникают, если кормящая мама не соблюдает соответствующую диету.
Аллергия на лекарства (за исключением псевдоаллергической реакции) развивается только после периода сенсибилизации, иными словами, активации иммунной системы основным компонентом препарата либо вспомогательными ингредиентами. Скорость развития сенсибилизации во многом зависит от способа введения медикамента. Так, нанесение препарата на кожу либо ингаляционное использование быстро вызывает ответную реакцию, но в большинстве случаев не приводит к развитию опасных для жизни пациента проявлений.
Но при введении лекарственного раствора в виде внутривенных или внутримышечных уколов высок риск аллергической реакции немедленного типа, например, анафилактический шок, что встречается крайне редко при приеме таблетированных форм препарата.
Наиболее часто аллергия на лекарства характерна проявлениями, типичными для других разновидностей подобной иммунной реакции. Это:
- крапивница, кожная зудящая сыпь, напоминающая ожог от крапивы;
- контактный дерматит;
- фиксированная эритема, в отличие от других признаков аллергической реакции, она проявляется в виде четко ограниченного пятна на лице, половых органах, слизистой оболочке рта;
- акнеформные высыпания;
- экзема;
- многоформная эритема, характеризуется возникновением общей слабости, болей в мышцах и суставах, возможно повышение температуры, затем, спустя несколько дней, возникают папулезные высыпания правильной формы розового цвета;
- синдром Стивенса-Джонсона, осложненная разновидность экссудативной эритемы, сопровождающаяся выраженной сыпью на слизистых оболочках, половых органах;
- буллезный эпидермолиз, фото которого можно найти в специализированных справочниках по дерматологии, проявляется в виде эрозивной сыпи на слизистых оболочках и коже, и повышенной восприимчивостью к механическим травмам;
- синдром Лайелла, его симптомами служит быстрое поражение большой площади кожных покровов, сопровождающееся общей интоксикацией и нарушением работы внутренних органов.
Кроме того, аллергия на препараты иногда сопровождается угнетением кроветворения (обычно это отмечают на фоне длительного применения НПВС, сульфаниламидов, аминазина). Также подобное заболевание может проявляться в виде миокардитов, нефропатий, системных васкулитов, узелкового периартериита. Некоторые препараты становятся причиной аутоиммунных реакций.

Одним из самых распространенных признаков аллергии является поражение сосудов. Они проявляются по-разному: если реакция затрагивает кровеносную систему кожи, возникает сыпь, почек — нефрит, легких — пневмония. Аспирин, Хинин, Изониазид, Йод, Тетрациклин, Пенициллин, сульфаниламиды могут вызвать тромбоцитопеническую пурпуру.
Аллергия на лекарства (обычно сыворотки и стрептомицин) иногда затрагивает и коронарные сосуды. В таком случае развивается клиническая картина, характерная для инфаркта миокарда, в подобной ситуации поставить точный диагноз помогут инструментальные методы обследования.
Кроме того, существует такое понятие, как перекрестная реакция в результате сочетание некоторых медикаментов. В основном это отмечается при одновременном приеме антибиотиков одной и той же группы, совмещения нескольких противогрибковых средств (например, клотримазола и флюконазола), нестероидных противовоспалительных лекарств (аспирин + парацетамол).
Аллергия на лекарства: что делать при появлении симптомов
 Диагностика подобной реакции на медикаменты достаточно сложна. Конечно, при характерном аллергологическом анамнезе и типичной клинической картине выявить подобную проблему не представляет затруднений. Но в повседневной практике врача постановка диагноза усложняется тем, что аллергические, токсические и псевдоаллергические реакции и некоторые инфекционные заболевания обладают схожими симптомами. Особенно это усугубляется на фоне уже имеющихся иммунологических проблем.
Диагностика подобной реакции на медикаменты достаточно сложна. Конечно, при характерном аллергологическом анамнезе и типичной клинической картине выявить подобную проблему не представляет затруднений. Но в повседневной практике врача постановка диагноза усложняется тем, что аллергические, токсические и псевдоаллергические реакции и некоторые инфекционные заболевания обладают схожими симптомами. Особенно это усугубляется на фоне уже имеющихся иммунологических проблем.
Не меньше трудностей возникает при отсроченной аллергии на медикаменты, когда бывает достаточно сложно отследить связь между курсом лечения и появившимися симптомами. Кроме того, один и тот же препарат может вызвать различные по клинической картине признаки. Также специфическая реакция организма возникает не только на само средство, но и на его метаболиты, образовавшиеся в результате трансформации в печени.
Врачи рассказывают, что делать, если развилась аллергия на лекарства:
- Сбор анамнеза по поводу наличия аналогичных заболеваний у родственника, других, более ранних по времени проявлений аллергической реакции. Также узнают, как пациент переносил вакцинацию и курсы длительной терапии другими препаратами. Доктора обычно интересует, реагирует ли человек на цветение определенных растений, пыль, продукты питания, косметические средства.
- Поэтапная постановка кожных проб (капельная, аппликационная, скарификационная, внутрикожная).
- Анализы крови на определение специфических иммуноглобулинов, гистамина. Но отрицательный результат этих тестов не исключает возможности развития аллергической реакции.
Но самые распространенные скарификационные пробы имеют ряд недостатков. Так, при отрицательной реакции на коже не могут гарантировать отсутствие аллергии при пероральном или парентеральном применении. Кроме того, подобные анализы противопоказаны в период беременности, а при обследовании детей до 3 лет возможно получение ложных результатов. Их информативность очень низка в случае проведения сопутствующей терапии антигистаминными средствами и кортикостероидами.
Что делать, если возникла аллергия на лекарства:
- в первую очередь следует сразу же прекратить прием препарата;
- в домашних условиях принимают антигистаминное средство;
- по возможности зафиксировать название медикамента и появившиеся симптомы;
- обратиться за квалифицированной помощью.
При тяжелой, угрожающей для жизни реакции дальнейшая терапия осуществляется только в условиях стационара.
Аллергическая реакция на лекарства: лечение и профилактика
 Методы устранения симптомов нежелательной реакции на медикамент зависят от выраженности иммунного ответа. Так, в большинстве случаев можно обойтись блокаторами гистаминовых рецепторов в форме таблеток, капель или сиропа. Наиболее эффективным средствами считают Цетрин, Эриус, Зиртек. Дозировка определяется в зависимости от возраста человека, но обычно составляет 5-10 мг (1 таблетка) для взрослого или 2,5-5 мг для ребенка.
Методы устранения симптомов нежелательной реакции на медикамент зависят от выраженности иммунного ответа. Так, в большинстве случаев можно обойтись блокаторами гистаминовых рецепторов в форме таблеток, капель или сиропа. Наиболее эффективным средствами считают Цетрин, Эриус, Зиртек. Дозировка определяется в зависимости от возраста человека, но обычно составляет 5-10 мг (1 таблетка) для взрослого или 2,5-5 мг для ребенка.
Если аллергическая реакция на лекарства протекает тяжело, антигистаминные средства вводят парентерально, то есть в виде уколов. В больнице вкалывают адреналин и сильнодействующие противовоспалительные и спазмолитические средства для предотвращения развития осложнений и летального исхода.
Снять аллергическую реакцию немедленного типа в домашних условиях можно при помощи введения растворов Преднизолона или Дексаметазона. При склонности к подобным заболеваниям эти средства должны в обязательном порядке присутствовать в домашней аптечке.
Чтобы не развилась первичная либо повторная аллергическая реакция на лекарства, необходимо принимать такие меры профилактики:
- избегать сочетания несовместимых лекарственных средств;
- дозировка медикаментов должна строго соответствовать возрасту и весу пациента, кроме того, учитываются возможные нарушения работы почек и печени;
- способ использования лекарственного средства должен строго соответствовать инструкции, иными словами, нельзя, например, закапывать разведенный антибиотик в нос, глаза или принимать его внутрь;
- при внутривенных инфузиях растворов нужно соблюдать скорость введения.
При склонности к аллергии перед вакцинацией, хирургическими вмешательствами, диагностических тестов с использованием рентгеноконтрастных средств (например, Липиодола Ультра-Флюид) необходима профилактическая премедикация антигистаминными препаратами.
Аллергия на лекарства встречается достаточно часто, особенно в детском возрасте. Поэтому очень важно ответственно подходить к применению медикаментов, не заниматься самолечением.
Лекарственная аллергия

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Лекарственная аллергия, чаще в клинической практике обозначаемая аббревиатурой ЛА, это вторичная реакция иммунной системы на целый ряд медикаментов. Сопровождается лекарственная аллергия общими клиническими симптомами и местными, локальными проявлениями. Как правило, лекарственная аллергия наступает после периода сенсибилизации, после «знакомства» иммунной системы с аллергеном. Случаи первичной ЛА в клинической практике не встречаются. То есть, аллергическая реакция может быть только на повторно введенный провоцирующий препарат.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Почему возникает лекарственная аллергия?
Лекарственная аллергия довольно распространенное явление, хотя еще полвека назад такие проявления аллергии были чрезвычайно редкими. Людей, склонных к аллергии на медпрепараты условно разделяют на две группы:
- Аллергия на лекарственный препарат возникает после мощной терапии основного заболевания. Часто эта болезнь аллергична, к ним относятся многие желудочно-кишечные патологии и заболевания печени.
- Аллергическая реакция возникает как следствие постоянного контакта с медикаментами. Это могут быть фармацевты, врачи, медсестры, работники фармацевтических заводов.
Лекарственная аллергия – это серьезное осложнение, ведущее часто к угрозе не только здоровью, но и жизни человека. По статистике более 70% всех осложнений после приема медикаментов составляют аллергии. Летальный исход бывает у 0,005 % от общего количества страдающих ЛА. Процент это весьма небольшой, что не может не радовать, однако риск существует. Около 12 % всех больных, получающих медикаментозную терапию, страдают лекарственной аллергией.. Более того эти показатели неуклонно растут в связи с общим распространением аллергических заболеваний в мире.
Гендерное предпочтение также подтверждается статистикой. Женщины чаще реагируют на лекарства аллергическими проявлениями, нежели мужчины. На тысячу всех аллергиков, имеющих гистаминную реакцию по вине медикаментов приходится 30-35 женщин, 14 мужчин. Лекарственная аллергия выбирает своей мишенью людей среднего возраста, в основном это люди от 30-ти до 40-ка лет. В большинстве случаев лекарственная аллергия возникает после приема антибиотиков, на их долю приходится 50 %. Следом идет противостолбнячная сыворотка, на нее реагируют от 25-ти до 27-ми % людей. Также опасны для аллергиков и не только сульфаниламиды и НПВП – нестероидные противовоспалительные препараты. Также вызвать реакцию могут и противоаллергические препараты, которые, по сути, предназначены для блокирования аллергии.
Лекарственная аллергия очень коварна, и может после «дебюта» таится десятилетиями, чтобы рецидивировать в тот момент, когда человек о ней уже забыл. Факторы, провоцирующие лекарственную аллергию:
- Длительный прием препарата, назначение лекарственных средств одной группы, передозировка или неверно рассчитанная доза;
- Наследственный фактор;
- Длительный контакт с медикаментами (работники сферы медицины и фармации);
- Микозы, различные виды грибковых патологий;
- Аллергия в анамнезе.
Как развивается лекарственная аллергия?
Существует понятие полноценных аллергенов, это все вещества белковой структуры – вакцины, декстраны, сыворотки. Эти вещества вступают в реакцию с антителами, которые в качестве ответа на вторжение, вырабатывает иммунная система. Лекарственные средства, напротив, соединяются с протеинами и только потом становятся «врагами» – антигенами. Так создаются антитела, при повторном приеме провоцирующего препарата антитела группируются в комплексы, запуская аллергическую реакцию. Агрессивность медикаментов зависит от химического состава и от способа введения лекарства в организм. Инъекционный путь наиболее предпочтителен для аллергии, антиген быстрее функционирует и реакция наступает также быстро. Оральный прием аллергопровоцирующих препаратов вызывает реакцию замедленного типа. В введение лекарства подкожно провоцирует порой мгновенную аллергическую реакцию.
Лекарственная аллергия может быть истинной и ложной. Это анафилактоидный шок, который требует таких же неотложных реанимационных действий, как и анафилактический аллергический шок. Анафилактоидная реакция наступает без сенсибилизации, комплекс ангтиген-антитело отсутствует в организме и причина реакции кроится совсем в другой области. Отличить псевдолекарственную аллергию можно по следующим признакам:
- Аллергия возникает после первого же приема препарата;
- Клиника может проявляться и при приеме плацебо;
- Идентичные проявления, реакции на препараты абсолютно разных групп по назначению и механизму воздействия;
- Косвенный аргумент для дифференцирования – отсутствие аллергического анамнеза.
Как проявляется лекарственная аллергия?
Лекарственная аллергия проявляется с разной степенью тяжести и с различной скоростью:
- Мгновенные реакции – в течение часа.
- Анафилактический шок;
- Крапивница в острой форме;
- Отек Квинке;
- Гемолитическая анемия в острой форме;
- Бронхоспазм.
- Подострые реакции – в течение суток.
- Тромбоципения;
- Лихорадка;
- Макуло-папулезная экзантема;
- Агранулоцитоз.
- Реакции замедленного типа – в течении двух-трех суток.
- Сывороточная болезнь;
- Васкулит и пурпура;
- Полиартрит и артралгия;
- Лимфаденопатия;
- Нефрит аллергической этиологии, аллергический гепатит.
Лекарственная аллергия диагностируется на основании клинических проявлений, которые манифестируют часто очень явно. Назначается специфическая терапия, которая устраняет угрожающие здоровью и жизни симптомы, разумеется, отменяется провоцирующий аллергию препарат. Неспецифическая терапия направлена на курирование всего цикла аллергической реакции.
В целом, лекарственная аллергия является заболеванием, причиной которого может стать:
- анамнестическая индивидуальная предрасположенность;
- некорректное назначение медикаментозной терапии;
- неправильный прием препарата самим больным;
- самолечение.
Нет овуляции: что делать, чтобы забеременеть
У каждой здоровой женщины случается не менее 10 овуляций в год. Около 5 из 10 женщин не могут забеременеть, потому что у них нет овуляции. Контроль над процессом овуляции осуществляется на гормональном уровне. При воздействии на организм различных внутренних и внешних факторов, гормональный баланс может нарушиться, что приведет к отсутствию овуляции. А если нет овуляции, то и забеременеть нельзя.
При овуляции яйцеклетка, готовая к оплодотворению, выходит из фолликула в яичнике. Если яйцеклетка не покидает фолликул, нужно выяснять причины этого нарушения. Для этого женщине потребуется пройти комплексное обследование, после чего врач назначит ей лечение. Чаще всего справиться с нарушением удается консервативными методами. К хирургическому вмешательству прибегать приходится редко.
 После лечения, забеременеть можно. Без овуляции забеременеть не получится.
После лечения, забеременеть можно. Без овуляции забеременеть не получится.
Почему происходит овуляция
«Овуляция» в переводе с латинского языка означает «яичко». Этим термином в медицине обозначают процесс выхода созревшей яйцеклетки из фолликула. Случается овуляция каждый месяц, контролируется она определенными гормонами.
Новая яйцеклетка начинает зреть сразу после завершения очередной менструации. Эстрогены активизируют рост сразу нескольких фолликулов в яичниках, но только один фолликул к середине цикла будет доминировать. Когда придет время его раскрытия, гипофиз заставит организм вырабатывать лютеинизирующий гормон. Под его влиянием яйцеклетка начнет свое движение, попадет в полость брюшины, а затем в фаллопиевы трубы. Там она может встретиться со сперматозоидом, что приводит к оплодотворению. Если этого не случается, то через 10-14 дней наступает новый цикл, который сопровождается менструальным кровотечением.
Без овуляции беременность естественным путем наступить не может. Это доказанный факт. Забеременеть в такой ситуации можно только с помощью репродуктивных методик. В зависимости от конкретной истории болезни, женщине может потребоваться гормональная, лекарственная или хирургическая коррекция. Если лечение не оказывает желаемого эффекта, то ЭКО проводят с использованием донорской яйцеклетки.
Если овуляции нет – это ановуляция. При таком расстройстве яйцеклетка просто не созревает, либо после созревания не выходит из фолликула в маточную трубу. Забеременеть без встречи яйцеклетки и сперматозоида нельзя.
 На картинке показан процесс созревания яйцеклетки и разрыв фолликула, из которого она освобождается. Если овуляции нет, то этот процесс не завершается.
На картинке показан процесс созревания яйцеклетки и разрыв фолликула, из которого она освобождается. Если овуляции нет, то этот процесс не завершается.
Как распознать ановуляцию
Женщина может даже не подозревать, что у нее нет овуляции, так как это часто не проявляется никакими симптомами. Единственным признаком выступают неудачные попытки зачатия. В других ситуациях ановуляция проявляется рядом симптомов, которые может заметить каждая женщина, даже без медицинского образования:
- Менструальные кровотечения случаются нерегулярно.
- Выделения во время месячных скудные. Они могут пропадать вовсе. Это происходит при ановуляции хронического течения.
- Маточное кровотечение. Оно случается из-за того, что эндометрий матки сильно разрастается, а затем внезапно отторгается.
- Набор массы тела, избыточный рост волос, появление угрей. Эти признаки могут указывать на синдром поликистозных яичников.
- Боль в груди. Молочные железы начинают болеть из-за повышения в крови уровня гормона пролактина.
Если женщина в течение нескольких месяцев не может забеременеть, то ей нужно обратиться к гинекологу. Именно бесплодие становится первым признаком ановуляции.
Диагностика отсутствия овуляции
Врач уже во время первого осмотра женщины может заподозрить определенные нарушения. Чтобы повысить точность диагностики, пациентка должна четко описать доктору все свои жалобы. Однако только на основании устного опроса и осмотра на гинекологическом кресле выставить верный диагноз невозможно. Поэтому врач направит пациентку на дополнительное обследование.
Золотым стандартом диагностики является УЗИ. В ходе его проведения специалист может оценить состояние половых желез. УЗИ позволяет визуализировать кисты, опухоли, патологические размеры яичников, отсутствие доминантного фолликула. Иногда случается так, что указанные изменения спустя 1-2 цикла самостоятельно проходят. Поэтому нужно выполнить УЗИ еще через месяц. Если картина не изменяется, то можно сделать заключение, что овуляция у женщины отсутствует.
 Для выявления точных причин отсутствия овуляции потребуется пройти несколько процедур УЗИ.
Для выявления точных причин отсутствия овуляции потребуется пройти несколько процедур УЗИ.
Гормональный анализ крови
Следующим диагностическим шагом является сдача крови на гормоны. Доктор даст направление на определение уровня ФСГ, ЛГ, эстрадиола и прогестерона. Если отклонений не выявлено, то нужно дополнительно сдать кровь на ТТГ, тестостерон, пролактин.
Измерение базальной температуры
Чтобы диагностировать отсутствие овуляции, можно воспользоваться обычным термометром. С его помощью измеряют базальную температуру тела. Делать это нужно каждый день, сразу после пробуждения не вставая с кровати. Измерять БТ нужно только в прямой кишке. Замеры делать только одним градусником на протяжении 1-2 месяцев. Все данные следует записывать, выстраивая график базальной температуры.
Если в организме женщины нет никаких нарушений, то в первой фазе цикл температура будет низкой, а во второй его половине она повышается. Между этими периодами имеется однодневное понижение температуры, что указывает на максимальную выработку ЛГ. Если овуляция у женщины не наступает, то график будет неравномерным. Температура тела в течение цикла будет то повышаться, то понижаться.
Ановуляция это ненормально, поэтому при появлении ее симптомов нужно обращаться к доктору. Даже нерегулярные месячные являются веским основанием для посещения кабинета гинеколога.
Почему фолликул не может лопнуть
Овуляция может не наступать по множеству причин. Патологические факторы делятся на внешние и внутренние. Некоторые из них можно устранить приемом лекарственных средств, а другие поддаются только хирургической коррекции.
 Вот так лопается фолликул. Если овуляции нет, возможно, фолликул не смог лопнуть, либо яйцеклетка не смогла развиться.
Вот так лопается фолликул. Если овуляции нет, возможно, фолликул не смог лопнуть, либо яйцеклетка не смогла развиться.
Причины отсутствия овуляции:
- Поликистоз яичников. После созревания яйцеклетка не может покинуть фолликул, так как его капсула слишком плотная.
- Врожденные аномалии развития половых желез. Подобные нарушения встречаются не часто. В то же время они практически не поддаются коррекции.
- Инфекции и воспалительные заболевания, которые могут иметь хроническое или острое течение. Справиться с хронической формой патологии всегда сложнее.
- Заболевания эндокринной природы. Сюда относятся нарушения в работе надпочечников и щитовидной железы.
Чтобы определиться с причиной отсутствия овуляции, нужно пройти обследование. По результатам диагностики могут быть обнаружены такие патологии, как:
- Персистенция фолликулов. Их стенки не разрываются из-за низкого уровня ЛГ. Они остаются целыми, как во время менструального кровотечения, так и после его завершения.
- Киста яичника. Она будет представлена крупным фолликулом, в котором находится зрелая яйцеклетка. Иногда такие опухоли достигают размера в 2,2 см. Как правило, кисты являются функциональными и самостоятельно проходят через несколько месяцев.
- ЛНФ-синдром. При этом нарушении ЛГ вырабатывается раньше, чем положено. Под влиянием гормонов, фолликул прекращает свой рост, яйцеклетка остается внутри него. В дальнейшем он замещается желтым телом.
- Нарушение созревания фолликула. Он не лопается из-за того, что не растет. Причиной такой патологии часто становится дефицит гормонов первой фазы.
 Причины, по которым фолликул не разрывается, могут быть самыми разнообразными, Иногда они сводятся к хронической усталости или перенесенному стрессу.
Причины, по которым фолликул не разрывается, могут быть самыми разнообразными, Иногда они сводятся к хронической усталости или перенесенному стрессу.
Подвержены нарушениям в половой сфере женщины, злоупотребляющие спиртными напитками. ЛНФ-синдром в таких случаях может развиваться, а может отсутствовать.
Если в ходе проведения УЗИ в яичнике женщины было обнаружено желтое тело, то это не всегда указывает на то, что овуляция произошла. Определить, покинула ли яйцеклетка фолликул, можно по другим косвенным признакам.
Месячные есть, а овуляции нет
Иногда у женщины отсутствует овуляция, но менструальное кровотечение наступает без каких-либо сбоев. Причины могут быть следующими:
- Резкое снижение или увеличение массы тела. Менструации сохраняются, но у организма не хватает сил для образования яйцеклетки.
- Половое созревание. В этот период овуляция может отсутствовать довольно длительное время (до 2 лет).
- Лактация. Менструации у кормящей женщины наступают своевременно, но овуляция при этом часто не происходит.
- Прием гормональных контрацептивов. Овуляция отсутствует у женщин, которые перестали пить гормоны. Как правило, процесс выхода яйцеклетки из фолликула приходит в норму через месяц. Реже этот период растягивается до полугода.
Ановуляция не всегда указывает на патологию. Циклы без овуляции могут случаться у абсолютно здоровых женщин. В норме, за год таких месяцев может быть не больше двух. Если в остальные периоды яйцеклетка благополучно покидает фолликул, то это не указывает на какое-либо заболевание. Менструальное кровотечение начинается в положенные сроки, репродуктивная система женщины работает исправно.
Нерегулярные циклы, слишком затяжное или короткое менструальное кровотечение может указывать на отсутствие овуляции. Иногда происходит так, что в один месяц выделения обильные, сопровождаются ухудшением здоровья, а на следующий цикл кровотечение завершается за два дня.
Забеременеть без овуляции
Если овуляции нет, то забеременеть нельзя. В организме просто не будет свободной созревшей яйцеклетки, которая могла бы встретиться со сперматозоидом. В этом случае врачи указывают на ановуляторное бесплодие. Поэтому надеяться на зачатие бессмысленно. При этом не помогут ни специальные позы, ни народные методы лечения.
 Забеременеть без овуляции невозможно. Если лечение не помогло, точно поможет ЭКО.
Забеременеть без овуляции невозможно. Если лечение не помогло, точно поможет ЭКО.
У женщин младше 30-35 лет ановуляторные циклы наблюдаются 1-2 раза в год. В дальнейшем такие периоды будут происходить все чаще. Это является нормальным процессом угасания репродуктивной функции. В конечном счете, у женщины наступает климакс. Однако в ситуации, когда овуляция отсутствует у молодой представительницы слабого пола, нужно обращаться к доктору. Чем раньше будет установлена причина ановуляции, тем быстрее с ней удастся справиться.
Если восстановить овуляторный цикл не удается, а женщина хочет стать матерью, то ей рекомендуется прибегнуть к помощи ЭКО. Процедура будет проводиться с использованием донорского материала, то есть в матку пациентке подсаживается чужая оплодотворенная яйцеклетка.
Лечение ановуляции
Чтобы овуляция наступала в положенное время, нужно выявить причины ее отсутствия. Иногда достаточно просто пересмотреть свой образ жизни, чтобы исправить ситуацию. Внесение корректив в привычный режим часто приводит к тому, что цикл восстанавливается и наступает беременность.
Рекомендации, которые врачи дают пациенткам с ановуляторными циклами:
- Соблюдение принципов правильного питания. Особенно это важно для женщин с ожирением. Достаточно избавиться от 10% лишнего веса, как организм активизирует свои силы, и менструации, как правило, восстанавливаются.
- Избегание стрессов. Психоэмоциональные перегрузки негативным образом отражаются на здоровье женщины, истощают ее нервную систему. Часто это становится причиной бесплодия.
- Полноценный отдых. Женщина должна спать не менее 7 часов в сутки. Это время необходимо организму для выработки половых гормонов.
- Ведение здорового образа жизни. Нужно отказаться от потребления спиртных напитков, от курения и наркотических веществ. Все вредные привычки негативным образом отражаются на состоянии половой системы.
- Увеличение физической активности. Если женщина будет недостаточно двигаться, то в области малого таза случается застой крови. Разогнать ее помогают пешие прогулки, пробежки, плавание, выполнение гимнастики.
 Для восстановления регулярной овуляции нужно перейти на правильное питание и начать вести здоровый образ жизни.
Для восстановления регулярной овуляции нужно перейти на правильное питание и начать вести здоровый образ жизни.
Когда женщина соблюдает все перечисленные рекомендации, но овуляции все равно нет, нужно обратиться к доктору. Скорее всего, причины нарушения скрываются внутри организма. Это могут быть заболевания щитовидной железы, надпочечников, яичников, гипофиза, гипоталамуса и пр. Диагностикой должен заниматься опытный специалист.
Диагностика женского организма должна быть полноценной. Только так можно выяснить причины отсутствия овуляции. Часто к нарушениям в работе половой системы приводят сбои в функционировании других органов. Если у женщины была выявлена патология щитовидной железы, то ей показан прием тиреоидных гормонов. Когда имеются нарушения в системе кроветворения, назначают средства для их устранения. Половые инфекции часто требуют приема антибиотиков.
Большинство женщин, страдавших ановуляцией, после прохождения лечения, становятся счастливыми матерями и рождают здоровых детей.
Как можно восстановить цикл
Очень часто, овуляции нет при поликистозе яичников. При этом заболевании капсула, которая окружает яичник, будет слишком плотной, поэтому яйцеклетка не может покинуть ее. Фолликулы увеличиваются в размерах, но не лопаются, а трансформируются в кисты. Менструальный цикл у женщины нарушается.
Чтобы справиться с нарушением, женщине требуется помощь хирурга. После проведения операции ей назначают гормональные препараты. Комплексный подход к лечению позволяет восстановить цикл в первый месяц.
 Восстановить регулярность овуляции могут помочь противозачаточные препараты. Помните, самолечение очень опасно. Назначать лечение может только лечащий врач.
Восстановить регулярность овуляции могут помочь противозачаточные препараты. Помните, самолечение очень опасно. Назначать лечение может только лечащий врач.
В целом, гормональные средства часто используют для решения проблем с овуляцией. Многим пациенткам оральные контрацептивы назначают на срок до полугода. В это время яичники отдыхают. Когда препарат прекращает поступать в организм, они активизируются и выпускают яйцеклетку. Благодаря «синдрому отмены» беременность наступает у 3-х женщин из 10-и. Если проведенное лечение не принесло желаемых результатов, то терапевтическую схему пересматривают.
Посмотрите это полезное видео от опытного специалиста:
Стимуляция овуляции
Стимуляция овуляции нужна в том случае, когда фолликул не разрывается естественным путем. Конкретное лекарственное средство должен подобрать врач. Это могут быть такие препараты, как Меногон, Клостилбегит, Пурегон и пр. Перед предстоящей овуляцией женщине часто делают инъекцию ХГЧ. Когда яйцеклетка выходит из фолликула, лечение продолжают препаратами, содержащими прогестерон. Это может быть Дюфастон, Ипрожин, Утрожестан. Такая активная стимуляция гормонами позволяет быстро зачать ребенка, но лишь при условии, что у женщины нет других болезней половой системы.
В ходе проведения гормональной терапии пациентка должна наблюдаться у гинеколога. Ей потребуется несколько раз проходить УЗИ. Это позволит контролировать процесс созревания фолликула и время выхода яйцеклетки. После того как это случится, женщина может забеременеть. Такая возможность сохраняется у нее 1-2 дня.
Стимуляция гормонов не может быть постоянной. Ее проводят не чаще 3-5 раз за всю жизнь. Прием таких препаратов сопряжен с риском гиперфункции яичников, что провоцирует их дальнейшее истощение. Если у пациентки развивается такое осложнение, требуется специализированное лечение.
Как показывает практика, при планировании ЭКО, стимуляцию гормонами проводят 95-и женщинам из 100-а. У большей части таких пациенток овуляция либо отсутствует, либо происходит с нарушениями, поэтому зачатие естественным путем невозможно. Многие женщины прибегают к народным методам лечения, но положительного эффекта добиться от них удается редко. Иногда, применяя бабушкины рецепты можно даже нанести еще больший вред яичникам. Тогда овуляции не будет еще дольше.
Задавайте вопросы в комментариях. Делитесь своими советами и опытом, это очень поможет другим читательницам. Не забывайте поставить оценку статье снизу с помощью звезд. Этой статьей можно поделиться в социальных сетях с друзьями. Спасибо за посещение. Будьте здоровы!
Рекомендации женщинам, которые желают стать мамой. Что нужно делать, чтобы забеременеть, если нет овуляции?

Часто знания о том, что и как происходит в организме, дают человеку возможность четко планировать свою жизнь – например, каждая женщина знает: для того чтобы забеременеть и стать мамой долгожданного малыша, в ее организме должна произойти овуляция. Процесс выхода полностью созревшей и готовой к оплодотворению яйцеклетки из фолликула, обычно приходится на середину менструального цикла, называется овуляцией.
Но иногда яйцеклетка «задерживается» — это и называется поздней овуляцией. Причин такого явления может быть достаточно много, подобное отклонение не является нормой и, главное – поздняя овуляция становится значительным препятствием для наступления беременности, особенно если женщина планирует зачатие по овуляторному календарю. Как восстановить процесс и нужно ли лечить отсутствие овуляции?
Можно ли вылечить её отсутствие?
На вопрос, в каких случаях стоит заниматься лечением отсутствия овуляции, а в каких случаях отсутствие овуляции является нормой и не требует вмешательства, получить ответ поможет только динамическое наблюдение гинеколога-эндокринолога и самой пациентки за фазами менструального цикла и дополнительные методы обследования женщины.
В отличие от поздней овуляции, ее отсутствие, или ановуляция, характеризуется нарушением не только процесса «выхода» яйцеклетки из фолликула, но и ее роста и созревания. При этом менструальный цикл может быть как регулярным, так и нерегулярным. При ановуляции наступление беременности невозможно, так как яйцеклетки в данном случае либо не существует вообще, либо она не может «выйти» из фолликула.
Причинами такой патологии могут быть как индивидуальные, физиологические, так и различные заболевания (в основном эндокринологические), протекающие в организме женщины. Поэтому ановуляция делится на физиологическую и патологическую:
 Физиологическое отсутствие овуляции развивается у женщины в связи с:
Физиологическое отсутствие овуляции развивается у женщины в связи с:- пубертатным периодом (у девочек – подростков ановуляция может наблюдаться в течение 1-3 лет с начала первой менструации);
- беременностью;
- периодом кормления ребенка грудью;
- менопаузой;
- а также физиологическим состоянием «отдыха» репродуктивной системы (у здоровой женщины 1-2 цикла в году овуляция не происходит, то есть яйцеклетка не созревает).
Такая ановуляция считается временной нормой и не требует медицинского вмешательства.
к оглавлению ↑
Как понять, что данного процесса нет в организме?
Основным признаком ановуляции считается отсутствие беременности у женщины на протяжении 1-2 лет активной половой жизни без предохранения. Только по этому признаку уже стоит обратиться к гинекологу за консультацией. Врач направит пациентку на дополнительные исследования:
- УЗИ матки и яичников в определенные фазы менструального цикла;
- лабораторный анализ крови на ФСГ (определяющий наступление менопаузы или преждевременное истощение естественного запаса яичников в организме женщины).
Самостоятельно женщина также может отслеживать овуляцию: при нормальном, регулярном менструальном цикле, длящимся от 25 до 28-30 дней от первого дня менструации одного цикла до первого дня следующего, фаза овуляции наступает где-то на 9-14 день. Определить момент выхода яйцеклетки из фолликула можно либо с помощью специального теста на овуляцию, либо измеряя ректальную температуру (в момент овуляции она повышается до 37,5°С) — это и будет наиболее благоприятный период для зачатия.
 Иногда овуляция сопровождается у женщины обильными выделениями из влагалища (не обычного характера), а пациентки с повышенным болевым порогом даже ощущают достаточно неприятные и сильные боли в нижней части живота, со стороны овулирующего яичника. Еще одним признаком наступившей овуляции считается повышение сексуального влечения.
Иногда овуляция сопровождается у женщины обильными выделениями из влагалища (не обычного характера), а пациентки с повышенным болевым порогом даже ощущают достаточно неприятные и сильные боли в нижней части живота, со стороны овулирующего яичника. Еще одним признаком наступившей овуляции считается повышение сексуального влечения.
Зная некоторые признаки ановуляции, любая женщина может заметить патологию и обратиться к врачу. И все же, можно ли вылечить отсутствие овуляции? Гинекологи и эндокринологи знают, что физиологическая ановуляция (кроме климактерического периода), часто проходит сама по себе, а вот патологические состояния обязательно должны подлежать соответственной терапии – и чем раньше, тем лучше.
Лечение ановуляции заключается в стимуляции овуляции различными методами. Перед тем, как приступить к выбору метода стимуляции, на руках врача, кроме необходимых данных пациентки, должны быть и результаты спермограммы супруга.
Что делать, чтобы забеременеть?
Методы восстановления и лечение
Методикой восстановления овуляции становится комплексное лечение установленных причин появления патологии. Иногда женщине, по совету врача, бывает достаточно снизить уровень стресса; скорректировать массу тела до пределов нормы; скорректировать физические нагрузки – всего этого бывает достаточно, чтобы долгожданное зачатие наступило.
Но если ситуация более сложная, то женщине назначается индивидуально подобранное лечение с помощью различных медикаментозных средств:
- обнаруженные у пациентки воспалительные процессы лечат с помощью антибиотиков;
- анатомические аномалии устраняют хирургическим путем;
- а гормональные причины патологии приводят в норму при помощи соответствующей терапии.
Кроме того, для стимуляции овуляции существует комплекс специально подобранных средств:
- Таблетки (оральные контрацептивы), содержащие гормоны, назначают женщине в определенной дозировке и в конкретные дни менструального цикла. Во время употребления препаратов женщина должна строго следить за базальной температурой, а лечащий врач, при помощи УЗИ, контролирует реакцию яичников и процесс созревания яйцеклетки пациентки.
 Инъекции ХГЧ (хорионического гонадотропина) не являются лечением ановуляции – препарат ускоряет разрыв фолликула и образование желтого тела единовременно, только в том цикле, когда вводится инъекция. ХГЧ вводится за 1-2 дня до предполагаемой овуляции, дальнейшее его действие строго контролируется врачом при помощи ультразвукового исследования.
Инъекции ХГЧ (хорионического гонадотропина) не являются лечением ановуляции – препарат ускоряет разрыв фолликула и образование желтого тела единовременно, только в том цикле, когда вводится инъекция. ХГЧ вводится за 1-2 дня до предполагаемой овуляции, дальнейшее его действие строго контролируется врачом при помощи ультразвукового исследования.- Препараты, используемые для лечения бесплодия (в частности, ановуляции), имеют иммунокорректирующий, противовирусный и гормональный характер действия. Применение таких препаратов направлено на терапию причин, вызвавших развитие патологии, например: вагинальный дисбактериоз или же инфекционные и воспалительные заболевания женской репродуктивной системы.
- Лапароскопия применяется в тех случаях, когда отсутствие овуляции связано с утолщением капсулы яичника (то есть зрелые яйцеклетки просто не могут «выйти» из слишком плотного фолликула). В таких случаях, с помощью метода лапароскопии, незадолго до предполагаемой овуляции, в яичниках женщины делаются проколы и небольшие разрезы определенных участков, через которые созревшая яйцеклетка беспрепятственно покидает фолликул.
- ЭКО при ановуляции назначается спустя 6 месяцев отсутствия беременности на фоне применения других методов стимуляции.
Общие советы
Ановуляция диагностируется у женщины спустя год после неудачных попыток забеременеть, имея регулярные половые контакты и не используя методы контрацепции. На сегодняшний день существует множество специальных методик стимулирования овуляции, да и советы народной медицины, в большинстве случаев, также эффективны. Главное для будущей матери – всегда помнить о безопасности выбранных методик.
После коррекции и терапии причин отсутствия овуляции, парам дается срок до 12 месяцев на самостоятельную попытку зачатия естественным путем. В 20% случаев это происходит – женщине удается восстановить функциональность яичников и беременность наступает. В более сложных случаях проводится достаточно серьезная терапия вышеперечисленными методами.
По сути, ановуляция – главная причина бесплодия, но с этой проблемой можно и нужно успешно бороться. У каждой конкретной супружеской пары, планирующей зачать ребенка – свой путь. Но абсолютно все способы, применяемые для решения этой ситуации, рано или поздно, приносят результат: женщина становится мамой!
Полезное видео
Предлагаем посмотреть информативное видео про ановуляцию и методы ее лечения:
Если овуляции нет – забеременеть можно: лечение
Если овуляции нет – забеременеть можно. Практика показывает, что лечение, подобранное на основании целенаправленного обследования и точной диагностики причин отсутствия овуляции, позволяет восстановить овариальную функцию яичников. В случаях, когда выход яйцеклеток естественным путем не возобновляется, существуют другие методы.
Содержание статьи:
- Что делать, если овуляции нет?
- Как лечить отсутствие овуляции?
- Восстановление самостоятельной овуляции
- Хирургическое лечение
- Индукция
- Схема программы стимуляции
- Неэффективное лечение. Дальнейшая тактика
Овуляции нет — что делать?
Что делать, если отсутствует овуляция, и забеременеть не представляется возможным? Первое, что нужно сделать – это комплексно обследовать семейную пару. Ановуляция – часто не единственная причина бесплодия. Поэтому обследовать нужно полностью репродуктивную систему женщины и мужчины.

Часто отсутствие выхода яйцеклетки является составляющей частью сочетанной проблемы.Со стороны женского организма исследовать необходимо маточные трубы на предмет их проходимости, полость матки и ее шейку. Мужчине важно сдать спермограмму, так как в 10% случаев выявляется мужской фактор бесплодия. Если пара не была полностью обследована, велика вероятность, что лечение, направленное только на восстановление овуляции, будет неполным и нерезультативным – беременность не наступит.
Второе – это время. После коррекции причин отсутствия овуляции молодым парам дают время – год – для самостоятельных попыток зачатия естественным путем. В 20% случаев женщинам удается восстановить функцию яичников и забеременеть самостоятельно. Если за это время желанная беременность не наступила, тогда тактику пассивного наблюдения меняют и приступают к лечению.

Как лечить отсутствие овуляции?
Лечение отсутствия овуляции происходит в несколько этапов:
- Восстановление самостоятельной овуляции.
- Хирургическое лечение – дриллинг яичников. К нему прибегают при поликистозе яичников.
- Индукция (стимуляция) овуляции.
- Внутриматочная искуственная инсеминация.
- Лапароскопия.
- ЭКО.
Восстановление самостоятельной овуляции
В случае если овуляции нет, лечение в первую очередь направлено на устранение выявленных ранее внешних причин:
- коррекция и восстановление работы щитовидной железы;
- коррекция гиперпролактинемии – снижение количества пролактина в плазме крови;
- снижение концентрации андрогенов в женском организме;
- восстановление нормального веса при ожирении и дефиците массы.
В ряде случаев эти меры позволяют восстановить функцию яичников и женщины получают возможность естественной беременности.
Хирургическое лечение
Этот метод помогает только при синдроме поликистозных яичников. При этом состоянии происходит повышение уровня мужских гормонов, выработанных самими яичниками.
Дриллинг яичников проводится с помощью лапароскопического доступа – через специальные проколы в передней брюшной стенке под общим наркозом. Во время операции на яичниках делают насечки, убирающие излишек ткани, вырабатывающей мужские гормоны (половые). После операции женщины получают в 50% случаев естественную беременность.
Индукция овуляции
Что делать, если отсутствует овуляция после коррекции гормонального равновесия в женском организме? Восстановлению работы яичников способствует индукция овуляции. К ней так же прибегают при синдроме поликистозных яичников.
Целью программы стимуляции является:
- моделирование нормальной работы яичников с помощью специальных препаратов;
- получение роста одного фолликула;
- созревание и выход яйцеклетки.

При сочетании ановуляции и мужского фактора показано проведение искусственной внутриматочной инсеминации.
Эффективность программы из расчета на один цикл у здоровой супружеской пары – это наступление беременности в 15–20%.
Схема программы стимуляции
Лечение отсутствия овуляции с использованием стимуляции предусматривает применение препаратов двух групп:
- Антиэстрогенов. Часто используемый представитель группы – клостилбегит (таблетки). Использование этого препарата сравнительно недорогое, но и эффективность невысока. Считается, что данный препарат можно использовать три раза. Дальнейшее его назначение чревато снижением эффективности и ростом риска возникновения рака яичников.
- Прямых стимуляторов – гонадотропинов. Наиболее эффективная программа лечения и самая дорогостоящая. Часто используются гонал и пурегон.
- Комбинация антиэстрогенов и гонадотропинов. Занимает второе место по эффективности.
Частота возникновения беременности при использовании антиэстрогенов – 10%, комбинированного лечения – 18%, гонадотропинов – от 35%.

Программа включает пять этапов:
- На фоне приема препаратов женщина проходит периодический УЗИ осмотр для наблюдения за развитием фолликула и определения времени предполагаемого выхода яйцеклетки.
- Программирование овуляции. Назначаются препараты ХГЧ.
- Естественный половой акт в определенное время или инсеминация.
- Поддержка лютеиновой фазы прогестерон содержащими препаратами.
- Лабораторное подтверждение наступления беременности. Спустя 14 суток после овуляции сдают анализ крови на ХГЧ.
Неэффективное лечение. Дальнейшая тактика
Если овуляции нет, лечение по программе стимуляции завершают после 3–4 попыток и рассматривают дальнейшую тактику.
Возможны два варианта дальнейшей терапии:
- Лапароскопия. Операцию проводят, чтобы убедиться в отсутствии трубного фактора (непроходимости маточных труб) и эндометриоза.
- ЭКО, при котором также проводиться стимуляция овуляции, но в больших дозах и созревает одновременно несколько фолликулов. Яйцеклетки получают во время пункции фолликулов, оплодотворение происходит в лабораторных условиях. Часто для повышения эффективности используют микроманипуляции – ИКСИ, ПИКСИ, ИМСИ.

По сути, отсутствие овуляции – это самый благоприятный фактор бесплодия. Это та проблема, с которой нужно и можно бороться. Если овуляции нет, можно забеременеть, просто у каждой женщины будет «свой путь» к результату. Кто-то достигнет его после коррекции веса или гормонального дисбаланса, а кто-то после инсеминации или ЭКО в стимулированных циклах.

 антибиотиками;
антибиотиками; Инъекции ХГЧ (хорионического гонадотропина) не являются лечением ановуляции – препарат ускоряет разрыв фолликула и образование желтого тела единовременно, только в том цикле, когда вводится инъекция. ХГЧ вводится за 1-2 дня до предполагаемой овуляции, дальнейшее его действие строго контролируется врачом при помощи ультразвукового исследования.
Инъекции ХГЧ (хорионического гонадотропина) не являются лечением ановуляции – препарат ускоряет разрыв фолликула и образование желтого тела единовременно, только в том цикле, когда вводится инъекция. ХГЧ вводится за 1-2 дня до предполагаемой овуляции, дальнейшее его действие строго контролируется врачом при помощи ультразвукового исследования.
